Wir sind spezialisiert auf Erkrankungen des Herz-Kreislauf-Systems, der Gefäße und auf die Behandlung von Herzrhythmusstörungen. Schwerpunkte am Standort Coesfeld sind dabei die invasive Diagnostik und interventionelle Kardiologie, die Schrittmachertherapie und die Ultraschalldiagnostik. Am Standort Dülmen steht im Vordergrund die nicht-invasive Kardiologie, die Rhythmologie/Elektrophysiologie und zusammen mit der Radiologischen Klinik das CT und MRT des Herzens. Weiterhin befasst sich die Klinik mit den Ursachen und Folgeerkrankungen des Bluthochdruckes. Durch gut ausgebildete Mitarbeitende sowie unsere Erfahrung, exzellente Medizintechnik und kurze Wege bieten wir Ihnen eine optimale kardiologische Versorgung.
Alle Formen der koronaren Herzkrankheit (KHK) mit akutem Verschluss der Herzkranzarterien beim akuten Herzinfarkt bis hin zur Angina pectoris (Brustschmerz) mit den chronischen Formen der KHK werden in unserem Herzkatheterlabor in Coesfeld untersucht und behandelt. Durch verschiedene Katheter-Verfahren können Erkrankungen der Herzhöhlen und Herzkranzgefäße zuverlässig diagnostiziert, Engstellen festgestellt, vermessen und gegebenenfalls schon bei der Untersuchung behoben werden.
 Den Ursachen von lebensbedrohlichen und symptomatischen Herzrhythmusstörungen kommen wir durch eine mobile telemetrische Rhythmusanalyse sowie durch die invasive Elektrophysiologie auf die Spur. Falls notwendig werden an beiden Standorten in Coesfeld und in Dülmen Schrittmacher und Defibrillatoren/ICD implantiert.
Den Ursachen von lebensbedrohlichen und symptomatischen Herzrhythmusstörungen kommen wir durch eine mobile telemetrische Rhythmusanalyse sowie durch die invasive Elektrophysiologie auf die Spur. Falls notwendig werden an beiden Standorten in Coesfeld und in Dülmen Schrittmacher und Defibrillatoren/ICD implantiert.
In einem hochmodernen Elektrophysiologie-Labor, am Standort Dülmen, können verschiedenste Herzrhythmusstörungen mittels Katheterablation behandelt werden. Ein besonderer Schwerpunkt ist dabei die Therapie von Vorhofflimmern. Auch Herzrhythmusaggregate bei Herzschwäche (sog.CRT-Geräte) und Vorhofohr- und Vorhofscheidwandschirmchen (LAA- und PFO-Occluder) werden in Dülmen eingesetzt. In Zusammenarbeit mit den RadiologInnen des Hauses ist die Kernspintomographie und die Herz-CT Untersuchung des Herzens ein weiterer Schwerpunkt in Dülmen.
An beiden Standorten bieten wir neben den üblichen Untersuchungen wie EKG, Belastungs-EKG, Spiroergometrie und Langzeitmessungen des Blutdrucks und EKG auch Ultraschalldiagnostik von Herz und Gefäßen mit modernsten Geräten inkl. 3D-Darstellung des Herzens an.
Sie sehen, wir sind bestens gerüstet, um uns mithilfe einer modernen und hochwertigen Ausstattung und hoher Motivation in einem Team mit hoher Expertise um Ihre Herzgesundheit zu kümmern.


Die Klinik für Kardiologie: Das ist eine Klinik, zwei Standorte und drei Schwerpunkte – mit dem Ziel, sich um Ihre Herz-Gesundheit zu kümmern.
Der Schwerpunkt der Kardiologie und Angiologie in Coesfeld steht unter der Leitung von Dr. med. Stefan Strick.
Schwerpunkte am Standort Coesfeld sind dabei die invasive Diagnostik und interventionelle Kardiologie, die Schrittmachertherapie und die Ultraschalldiagnostik. Am Standort Dülmen steht im Vordergrund die nicht-invasive Kardiologie und zusammen mit der Radiologischen Klinik das MRT des Herzens. Weiterhin befasst sich die Klinik mit den Ursachen und Folgeerkrankungen des Bluthochdruckes.
Die nicht-invasiven angiologischen Untersuchungen insbesondere zur Erkennung von arteriellen Durchblutungsstörungen und für die Diagnose von tiefen Beinvenenthrombosen werden routinemäßig durchgeführt (siehe auch Flyer).
Die Abteilung verfügt über 87 Betten, am Standort Coesfeld (60 Betten) auf den Stationen C1, D3 und D4, am Standort Dülmen (27 Betten) auf der Station D1. Die Betreuung der Aufnahmestationen und der Intensivstationen erfolgt gemeinsam mit der Medizinischen Klinik 1 an beiden Standorten.
Die Abteilung betreut im Jahr ca. 4.100 Patienten, bei einer mittleren Liegedauer von knapp 5 Tagen.
Bei einem Großteil der Patienten (etwa 1.300 pro Jahr) werden die Herzkranzarterien (Koronarangiographie) dargestellt, ca. 450 Patienten werden wegen der dabei nachgewiesenen Gefäßengen mittels Dilatation (PTCA) mit einer Gefäßstütze (Stent) versorgt. Weitere invasive Untersuchungen erfolgen bei Patienten mit Herzschwäche, Herzklappenfehler oder Rhythmusstörungen.
Dazu ist die Klinik mit einer volldigitalen, strahlenarmen Untersuchungseinheit ausgestattet, die zu den modernsten ihrer Art zählt. Durch den vorgehaltenen ärztlichen und pflegerischen Rufdienst ist der sofortige Eingriff bei Herzinfarkten oder bei Patienten mit akutem Koronarsyndrom bei uns an sieben Tagen der Woche rund um die Uhr gewährleistet.

Zur Überwachung der interventionell behandelten Patienten stehen in unmittelbarer Nähe zum Katheterlabor acht Überwachungsbetten mit einem Zentralmonitoring als “intensiv care unit” zur Verfügung. Auch die Herzinfarkt Patienten werden hier durch ein extra ausgebildetes Team nachbetreut.
Bei kritisch Herzkranken mit Herzversagen kann ein Herzunterstützungssystem implantiert werden.
In etwa ca. 200 Fällen werden gemeinsam mit der chirurgischen Klinik 1 Schrittmachersysteme sowohl als antibradykarde Herzschrittmacher als auch antitachykarde automatische internen Defibrillatoren (ICD) implantiert.
Im Bereich der Angiologie beschäftigt sich die Klinik mit allen Krankheiten der Arterien und Venen (Arteriosklerose, Aneurysma, arterielle Verschlusskrankheiten, Embolien, Thrombosen, Phlebitiden).
Weiterer Schwerpunkt st die Beschäftigung mit der primären und sekundären Hypertonie und den daraus erwachsenden Krankheiten, wie z.B. der hypertensiven Herzkrankheit oder der hypertensiven Nierenkrankheit. Entsprechend diesen Krankheitsbildern findet eine ausgiebige angiologische Diagnostik aller Körperregionen statt, wobei die Ultraschalluntersuchungsverfahren (cw-Doppler, Duplex) im Vordergrund stehen.
In Verbindung mit der unserer Klinik für Radiologie erfolgen angiographische Gefäßdarstellungen einschließlich der Ballondilatation der peripheren Gefäße (PTA). Weiterhin bilden die beiden Kliniken eine Kooperation bezüglich der kardiologischen Bildgebung Cardio-MRT (Kernspintomographie des Herzens). Zur Diagnostik der akuten Lungenembolie werden von uns die im Haus gegebenen Möglichkeiten des Spiral-CT, des MRT, der Pulmangiographie oder die Lungenszintigraphie eingesetzt.
Im sog. Kreislauflabor beschäftigt sich die Klinik mit der Belastbarkeit des Herzens mit Durchführung der Fahrradergometrie und Spiroergometrie können auch Leistungsaspekte i.S. sportmedizinischer Fragestellungen erfasst werden. Hier erfolgt auch die Untersuchung sowie die Auswertung von ambulanten oder stationären Blutdruck-Langzeit und Holter-EKG-Untersuchungen.
Zusammen mit der Klinik für Innere Medizin belegen wir Betten auf der interdisziplinären Intensivstation; hier steht ein komplettes hämodynamisches Monitoring kritisch kranker Patienten zur Verfügung. Beatmungsmöglichkeiten werden sowohl als invasive und nichtinvasive Beatmung vorgehalten. Im Falle des akuten Nierenversagens kommt hier das Verfahren der Blutwäsche (Hämo-Dia-Filtration) zum Einsatz; die Weiterbehandlung durch eine Dialyse erfolgt in der am Hause befindlichen nephrologischen Praxis.
Zur Durchführung nuklearmedizinischer Untersuchungen des Herzens (Myokardszintigraphien, Binnenraumszintigraphien, Vitalitätsnachweise mittels PET) besteht eine enge Kooperation mit der im Haus befindlichen nuklearmedizinischen Praxis.(Dr. S. Schröder / Prof. Dr. H. Lerch)
Ferner besteht eine enge Zusammenarbeit mit dem Herzzentrum der Universitätsklinik Münster und dem Herzzentrum Nordrhein-Westfalen in Bad Oeynhausen.
EKG Diagnostik und nichtinvasive Untersuchungen im Kreislauflabor
Echokardiographie
Angiologie
Kernspintomographie des Herzens
Bei der MRT-Untersuchung des Herzens werden Durchblutungsstörungen des Herzens mit hoher Sicherheit und auch nicht-invasiv (ohne Katheter) räumlich erfasst. Weiterhin können Herz und Herzklappen-Funktion ermittelt werden. Weiterhin kann mit dem MRT Herzmuskelentzündungen, Narben-Areale und spezifische Herzmuskel-Erkrankungen (Amyloidose u.a. Stoffwechselerkrankungen) erfasst werden.
Die Untersuchungen erfolgen am Standort Dülmen in enger Zusammenarbeit mit der Klinik für Radiologie.
Herzkatheterlabor
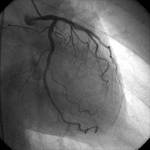 Die Darstellung der Herzkranzgefäße (Koronarangiographie) und die Funktionsuntersuchung der linken Herzkammer (Laevokardiographie) erfolgt im Rahmen einer Linksherzkatheteruntersuchung. Hierbei wird das Herz, welches das sauerstoffreiche Blut in die Körperorgane pumpt, bzw. die Herzkranzarterien über eine Schlagader sondiert.
Die Darstellung der Herzkranzgefäße (Koronarangiographie) und die Funktionsuntersuchung der linken Herzkammer (Laevokardiographie) erfolgt im Rahmen einer Linksherzkatheteruntersuchung. Hierbei wird das Herz, welches das sauerstoffreiche Blut in die Körperorgane pumpt, bzw. die Herzkranzarterien über eine Schlagader sondiert.
Als Zugang dient dazu die Leisten- oder Handschlagader. In beiden Fällen wird das Gewebe um die Schlagader örtlich betäubt und punktiert. Die speziell geformten Katheter (dünne Plastiksonden), werden gegen den Blutstrom zum Herzen hin vorgeschoben. Den Untersuchungsvorgang spürt der Patient in der Regel nicht.
 Die Herzkranzgefäße werden nach erfolgter Sondierung mit Kontrastmittel gefüllt und im digitalen Film dargestellt; dies nennt sich Koronarangiographie. Durch die moderne Bildgebung erhält man Bilder von sehr guter Qualität bei nur geringer Belastung durch die Röntgenstrahlung. In den meisten Fällen kann sofort die Entscheidung getroffen werden, ob der Patient an den so nachgewiesenen Engstellen mittels Ballonkatheter behandelt werden kann oder am Herzen operiert werden muss.
Die Herzkranzgefäße werden nach erfolgter Sondierung mit Kontrastmittel gefüllt und im digitalen Film dargestellt; dies nennt sich Koronarangiographie. Durch die moderne Bildgebung erhält man Bilder von sehr guter Qualität bei nur geringer Belastung durch die Röntgenstrahlung. In den meisten Fällen kann sofort die Entscheidung getroffen werden, ob der Patient an den so nachgewiesenen Engstellen mittels Ballonkatheter behandelt werden kann oder am Herzen operiert werden muss.
Die Behandlung mittels Ballonkatheter (Ballondilatation = PTCA) schließt sich falls notwendig in der Regel unmittelbar an die diagnostische Herzkatheteruntersuchung an.
Beim akuten Herzinfarkt erfolgt die Behandlung sofort im Herzkatheterlabor. Dem Herzinfarkt liegt meistens der akute Verschluss einer Herzkranzarterie zu Grunde, der dann in der sofort eingeleiteten Untersuchung im Herzkatheterlabor wieder eröffnet wird um zeitnah an der Stelle des Herzens den Herzmuskel wieder mit Blut und damit Sauerstoff zu versorgen, um so Narben und damit eine Herzschwäche des Herzens zu verhindern.
Patienten mit Herzmuskelerkrankungen, Herzklappenfehlern und besonderen Formen von Herzrhythmusstörungen werden ebenfalls im Herzkatheterlabor untersucht. Oft muss hier zusätzlich der Lungenkreislauf hämodynamisch mit erfasst werden. Ein sogenannter Rechtsherzkatheter ist dann zusätzlich notwendig.
Moderne Verfahren im Herzkatheterlabor
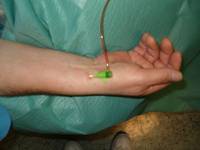 Transradiale Herzkatheteruntersuchung: Die Untersuchung von der rechten oder linken Handarterie ist ein modernes Verfahren. Es ist bei den meisten Patienten möglich die Handarterie als Weg zum Herzen zu punktieren und so die Herzkatheteruntersuchung und gegebenenfalls die PTCA durchzuführen.
Transradiale Herzkatheteruntersuchung: Die Untersuchung von der rechten oder linken Handarterie ist ein modernes Verfahren. Es ist bei den meisten Patienten möglich die Handarterie als Weg zum Herzen zu punktieren und so die Herzkatheteruntersuchung und gegebenenfalls die PTCA durchzuführen.
Nach der Untersuchung kann der Patient vom Kathetertisch aufstehen und es wird ihm so die lange Liegedauer nach der Untersuchung erspart. Weiterhin gibt es so gut wie keine lokalen Blutungskomplikationen. Bei Patienten mit schweren Durchblutungsstörungen der Becken- und Leistenarterien ist dieser neue Zugang oft der einzige Weg zum Herzen zu gelangen.
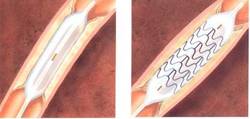
 Koronardilatation = Ballondilatation = PTCA: Eine Erweiterung der Engstellen in den Herzkranzgefäßen lässt sich meist in gleicher Sitzung durchführen. Vorausgesetzt, dass sich keine so schwerwiegenden Befunde ergeben haben, die eine herzchirurgische Maßnahme (Bypassoperation) erfordern. Ein Ballonkatheter wird über einen dünnen Führungsdraht in den Bereich der Engstelle vorgeschoben und auf gedehnt. Cholesterinhaltige Ablagerungen in den Herzkranzgefäßen, die dort zu Einengungen geführt haben, werden somit mittels des Ballons in die Wand gepresst.
Koronardilatation = Ballondilatation = PTCA: Eine Erweiterung der Engstellen in den Herzkranzgefäßen lässt sich meist in gleicher Sitzung durchführen. Vorausgesetzt, dass sich keine so schwerwiegenden Befunde ergeben haben, die eine herzchirurgische Maßnahme (Bypassoperation) erfordern. Ein Ballonkatheter wird über einen dünnen Führungsdraht in den Bereich der Engstelle vorgeschoben und auf gedehnt. Cholesterinhaltige Ablagerungen in den Herzkranzgefäßen, die dort zu Einengungen geführt haben, werden somit mittels des Ballons in die Wand gepresst.
In den meisten Fällen wird heute das Ergebnis durch eine Gefäßstütze, einen sogenannten Stent stabilisiert. Hierbei handelt es sich um ein sehr dünnes Drahtgeflecht, das aus einem nicht rostenden Stahl gefertigt ist. Der Stent, der heutzutage mit einem Medikament beschichtet ist, wird über den Herzkatheter bis zu der Stelle der Gefäßverengung vorgebracht und mittels Ballon in die Wand des Herzkranzgefäßes eingepresst. Die Wand wird gedehnt und gleichzeitig gefestigt, da sich der Stent direkt an die Wand schmiegt. Mit der Zeit wachsen Zellen der Gefäßwand um den Stent herum, so dass er eine Stütze innerhalb der Arterie ist. Die Arterie kann nun nicht mehr zusammenfallen, der Durchfluss bleibt offen. Das Risiko, dass sich an dieser Stelle erneut ein Engpass bildet, hat sich auch wegen der Beschichtung verringert.
Bei der Implantation von beschichteten Stents kann die Wiedereinengungsrate sogar auf weit unter 10% gesenkt werden. Unter bestimmten Bedingungen werden auch beschichtete Ballons eingesetzt, insbesondere bei Wiedereinengungen in Stents.
Es ist danach über ca. 1-6 Monate eine intensive „Blut verdünnende“ Therapie (duale Plättchen Hemmung) mit ASS und Clopidogrel/ Ticagrelor o.ä. (Plavix, Brilique o.ä.) erforderlich, damit es nicht zu einem Verschluss des Herzkranzgefäßes durch einen Blutpfropf kommt.
 Thromubsaspirationskatheter: Mit diesem Kathetersystem können bei einem akuten Infarkt Blutpfropfmaterial aus der Herzkranzarterie abgesaugt werden.
Thromubsaspirationskatheter: Mit diesem Kathetersystem können bei einem akuten Infarkt Blutpfropfmaterial aus der Herzkranzarterie abgesaugt werden.
Filter-Wire-System: Dies ist ein spezieller Draht zur Sondierung der Herzkranzarterien in diesem Fall von Bypassgefäßen zum Herzen, die den Herzmuskel vor Verschleppung (Embolisation) von Material aus der Bypass-Gefäßwand bei der PTCA schützt, weil er am Ende eine Reuse trägt die im Lumen des Bypass-Gefäßes freigesetzt wird.
 Intra-aortale-Ballonpumpe (IABP): Spezielles Herzunterstützungssystem welches durch aktives Aufblasen und Absaugen eines Helium-Ballons in der Hauptschlagader den Blutfluss aus dem Herz erleichtert, die Durchblutung der Herzens, des Gehirns und der Niere verbessert und damit bei akutem Herzversagen den Kreislauf maschinell unterstützt. Nach der aktuellen Studienlage kommt dieses Verfahren nur noch selten nach individueller Entscheidung zum Tragen.
Intra-aortale-Ballonpumpe (IABP): Spezielles Herzunterstützungssystem welches durch aktives Aufblasen und Absaugen eines Helium-Ballons in der Hauptschlagader den Blutfluss aus dem Herz erleichtert, die Durchblutung der Herzens, des Gehirns und der Niere verbessert und damit bei akutem Herzversagen den Kreislauf maschinell unterstützt. Nach der aktuellen Studienlage kommt dieses Verfahren nur noch selten nach individueller Entscheidung zum Tragen.
Die Klinik für Kardiologie: Das ist eine Klinik, zwei Standorte und drei Schwerpunkte – mit dem Ziel, sich um Ihre Herz-Gesundheit zu kümmern.
Der Schwerpunkt der Rhythmologie und Elektrophysiologie in Dülmen steht unter der Leitung von Dr. med. Christian Reiner.
Jedem normalen Herzschlag geht ein elektrischer Impuls des sogenannten Sinusknoten voraus. Abweichungen von der normalen Herzschlagfolge werden als Herzrhythmusstörungen (HRST) bezeichnet. Die Rhythmologie beschäftigt sich mit der Erkennung und Behandlung dieser HRST.
Man unterscheidet langsame (bradykarde) und schnelle (tachykarde) HRST; sie können aus den Herzvorhöfen oder den Herzkammern kommen, anfallsweise oder dauerhaft, angeboren oder erworben sein.
Häufig sind sie mit anderen Erkrankungen des Herzens (z.B. bei Herzklappenfehlern, Herzmuskelerkrankungen), mit Stoffwechselstörungen (Schilddrüsenerkrankungen, Diabetes mellitus, Elektrolytstörungen) oder einem Bluthochdruck vergesellschaftet oder können durch gewisse Medikamente ausgelöst werden. HRST sind seltener aber auch angeboren (z.B. im Rahmen eines WPW-Syndroms oder eines Long-QT-Syndroms).
Typische Symptome von HRST sind Herzrasen oder -stolpern, Angstgefühle, Leistungsschwäche, Brustschmerzen, Luftnot oder Schwindel bis hin zur Bewusstlosigkeit.
Bei anhaltenden Beschwerden durch einen zu langsamem Herzschlag wird oft eine Herzschrittmacherimplantation notwendig.
bei Herzrasen oder -stolpern ist häufig eine elektrophysiologische Katheteruntersuchung (EPU) indiziert. Je nach Ursprungsort der Tachykardien kommen dann verschiedene Therapieansätze zum Einsatz: spezielle Medikamente, eine Katheterablation (Verödungsstherapie) oder eine ICD-Implantation (implantierbarer Defibrillator).
Für die Christophorus Kliniken steht zusätzlich in Dülmen ein EPU-Labor der neuesten Generation zur Verfügung. Hier werden alle gängigen Ablationen inklusive Vorhofflimmern und Kammertachykardien durchgeführt, es kommen die HF-Stromablation (Wärme) und Kälte-Ablation („Kryoballon“) zum Einsatz.
Wann immer möglich setzen wir bei der Behandlung von rechtskardialen Herzrhythmusstörungen (AV-Knoten-Reentry-Tachykardien, typischem Vorhofflattern, ektopem atrialem Tachykardien, Extrasystolie aus dem rechtsseitigen Ausflusstrakt) die strahlenfreie Katheterablation ein. Ziel ist die Vermeidung von Strahlenbelastungen für Patienten und Untersucher durch Nutzung des 3D-Mappingsystems. Insbesondere bei jungen herzgesunden Patienten gelingt es häufig, die Prozeduren ganz ohne Röntgenstrahlung durchzuführen.
Neben den herkömmlichen Herzschrittmachern und ICDs, die auch am Standort Coesfeld implantiert werden, finden in Dülmen zusätzlich die Implantation von CRT-Geräten (CRT = kardiale Resynchronisationstherapie) bei bestimmten Patienten mit einer Herzschwäche, die HIS-Bündel-Stimulation und die elektrodenlosen Herzschrittmacher statt.
Bei Patienten mit Vorhofflimmern mit unklaren oder wiederkehrenden Blutungen unter einer Blutverdünnung werden zudem Vorhofohr-Verschlusssysteme „LAA-Occluder“, bei Patienten mit einem unklaren Schlaganfall und einem Loch in der Vorhofscheidewand sogenannte “PFO-Occluder” implantiert.
 Der Schwerpunkt der Rhythmologie und Elektrophysiologie in der Klinik für Kardiologie am Standort Dülmen ist von der Deutschen Gesellschaft für Kardiologie (DGK) als Stätte der Zusatzqualifikation Spezielle Rhythmologie anerkannt worden.
Der Schwerpunkt der Rhythmologie und Elektrophysiologie in der Klinik für Kardiologie am Standort Dülmen ist von der Deutschen Gesellschaft für Kardiologie (DGK) als Stätte der Zusatzqualifikation Spezielle Rhythmologie anerkannt worden.
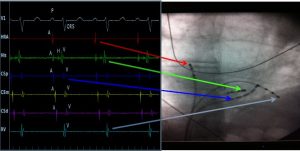
Während der elektrophysiologischen Untersuchung (EPU) werden mehrere dünne Katheter über die Leistenvene ins rechte Herz eingeführt. Von dort aus können aber auch die linken Herzkammern erreicht werden (transseptale Punktion). Mit diesen Kathetern werden elektrische Impulse im Bereich des Reizleitungssystems und der Herzhöhlen vermessen.
Die EPU dient der weiteren Abklärung, Auslösung und Lokalisation schneller Herzrhythmusstörungen (HRST) oder von häufig auftretenden Extraschlägen. Oft können in gleicher Sitzung die verantwortlichen Leitungsbahnen bzw. Orte mit erhöhter Aktivität mittels Katheterablation („Verödung“) unschädlich gemacht werden. Bei im EKG klar gesichertem Vorhofflattern und Vorhofflimmern wird eine Ablation primär durchgeführt.
In einzelnen Fällen von unklarer Bewusstlosigkeit/Schwindel kann die EPU die Notwendigkeit einer Herzschrittmacher-Implantation erhärten. Bei Fällen von anhaltenden Tachykardien aus den Hauptkammern kann auch die primäre Defibrillatorimplantation Ergebnis einer EPU sein.
Bei einer Katheterablation wird mit speziellen Kathetern am Ursprungsort der HRST Hochfrequenzstrom oder Kälte appliziert, wodurch das Gewebe lokal auf ca. 50-60°C erwärmt bzw. auf -40 bis -60 °C abgekühlt wird. Durch die anschließende umschriebene Narbenbildung verliert das behandelte Gewebe seine elektrische Leitfähigkeit/Aktivität. Insbesondere bei linksatrialen und ventrikulären Herzrhythmusstörungen wird während der EPU/Ablation oft ein sogenanntes 3D-Mappingsystem eingesetzt.

Mithilfe dieses Computersystems wird ein virtuelles dreidimensionales Bild der Herzkammer(n) erzeugt und mit den elektrischen Signalen im Herzen abgeglichen (elektroanatomisches Mapping). Die geschieht durch Abtasten der Herzhöhle z.B. mit dem Ablations- oder speziellen Mappingkatheter. Durch das 3D Mapping-System wird die Navigation des Katheters in den Herzhöhlen, die Ortung des Ursprungs der Herzrhythmusstörung erleichtert und die Genauigkeit der Ablation erhöht. Auch kann damit Röntgendurchleuchtungszeit eingespart werden.
Das Reizleitungssystem des Herzens besteht aus spezialisierten Herzmuskelzellenhaufen, die für die Entstehung (Sinusknoten) und die Weiterleitung (AV-Knoten, HIS-Bündel, Tawara-Schenkel) von elektrischen Signalen im Herzen verantwortlich sind und so die Pumptätigkeit des Herzens steuern.
Als primärer Impulsgeber (Schrittmacher) des Herzens dient der sogenannte Sinusknoten, ein Zellhaufen am Übergang des rechten Vorhofs zur oberen Hohlvene. Er erzeugt die elektrischen Signale, die über die weiteren Teile des Reizleitungssystems im Herzen verteilt werden. In Ruhe gehen beim Erwachsenen vom Sinusknoten normalerweise 50-80 Erregungen pro Minute, unter Belastung bis zu ca. 200 pro Minute. Diese Erregungen gelangen zum AV-Knoten (am Übergang von rechter Vorhof- und rechter Hauptkammer), der die Überleitung der Vorhoferregung auf die Hauptkammern steuert, dann weiter über His-Bündel und Tawara-Schenkel in den Herzmuskelfasern der Arbeitsmuskulatur. Prinzipiell ist jede Herzmuskelzelle zur Erregungsbildung (Automatie) fähig, der Sinusknoten besitzt jedoch die höchste Automatie und ist somit im Normalfall der dominierende Impulsgeber.
Bei Ausfall des Sinusknotens (Sinusknotenstillstand/Sinusknotenerkrankung) tritt meist die Region um den AV-Knoten mit Erregungen um 40-50 /min in Aktion (sekundärer Schrittmacher). Das His-Bündel kann ebenfalls einen wenn auch sehr langsamen Eigenrhythmus erzeugen (25-35 Erregungen pro Minute, tertiärer Schrittmacher) und so eine gewisse Backup-Funktion bei Störungen des AV-Knotens (AV-Block) übernehmen. Störungen der Tawara-Schenkel werden Schenkelblockierungen (Rechts- oder Linksschenkelblock) genannt.
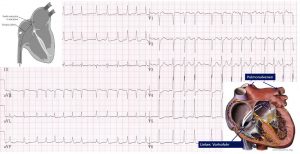
Das Vorhofflimmern ist die häufigste Herzrhythmusstörung des Menschen. Ein höheres Alter und vorbestehende Erkrankungen wie ein Bluthochdruck, ein Diabetes mellitus, ein Schlaf-Apnoe-Syndrom, Übergewicht, eine Schilddrüsenüberfunktion oder Herzklappen- und Herzmuskelerkrankungen günstigen das Auftreten von Vorhofflimmern Bei jüngeren Patienten kommt das Vorhofflimmern auch ohne Vorerkrankung vor (sog. „lone atrial fibrillation“).
Charakteristisch für das Vorhofflimmern ist ein schnelles und unregelmäßiges Herzstolpern und –rasen. Eine völlig unkoordinierte und schnelle Aktivität der Vorhofkammern (>300 Schläge/min) führt zu der unregelmäßigen und schnellen Überleitung auf die Hauptkammern (meist mit 110-170 Schläge/min). Die schnellen Vorhofaktionen sind verantwortlich für eine eingeschränkte Kontraktion der Vorhofmuskulatur. Dies kann zu Gerinnselbildung insbesondere im Vorhofohr des linken Vorhofs mit erhöhtem Embolie-/Schlaganfallrisiko führen. Zudem kann ein anhaltendes Vorhofflimmern eine Herzmuskelschwäche (Tachymyopathie) bedingen. Daher sind die wichtigsten Akut-Maßnahmen die medikamentöse Verlangsamung der Pulsschlages und, zur Vermeidung von Schlaganfällen, eine medikamentöse Blutverdünnung.
Bei anhaltendem Vorhofflimmern wird oft eine Elektrokardiversion („Elektroschock“) zur akuten Beseitigung des Vorhofflimmerns durchgeführt. Zur Unterdrückung eines erneuten Vorhofflimmern folgt dann eine Therapie mit Betablockern und spezifischen Medikamenten (Antiarrhythmika wie z.B. Flecainid/Amiodaron) unternommen.
Alternativ oder nach Versagen dieser medikamentösen Therapie kann eine spezielle Katheterablation im linken Vorhof durchgeführt werden (sogenannte Pulmonalvenenisolation, PVI).
Das Vorhofflimmern wird meist durch Extraschläge („Trigger“) aus den Pulmonalvenen ausgelöst. Bei der PVI sollen diese Auslöser unschädlich gemacht und dadurch das Auftreten des Vorhofflimmerns unterbunden werden. Zum Einsatz kommen in unserer Klinik dazu die sogenannte Kryoballon-Ablation (Kälteablation) oder eine zirkumferentielle Pulmonalvenenisolation mithilfe der Hochfrequenzstrom und 3D-Mapping.
Die Erfolgsraten bei anfallsweisem Vorhofflimmern liegen nach einer 1. Ablation bei beiden Techniken bei ca. 70%, nach einem Zweiteingriff bei ca 85%. Bei weiter fortgeschrittenem Stadien des Vorhofflimmern müssen zusätzliche Ablationslinien im linken Vorhof gezogen bzw. weitere Auslöser des Vorhofflimmern aufgesucht werden, um so dem Vorhofflimmern besser beizukommen.
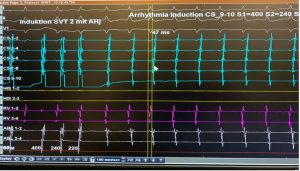
Die AV-Knoten-Reentry-Tachykardie (AVNRT) ist die häufigste Form der anfallsweise auftretenden regelmäßigen Vorhofrhythmusstörung. Sie ist durch eine Kreiserregung (Reentry) im Bereich des AV-Knotens (funktionelle Zweiteilung in einen sogenannten schnellen und langsamen Leitungsweg) bedingt und führt bei gleichzeitigen Erregung von Vorhof und Kammern zu Herzfrequenzen von ca. 150-240 Schl/min. Sie tritt bevorzugt bei jungen Patienten zwischen dem 20. und 40. Lebensjahr auf, findet sich aber immer wieder auch bei älteren Patienten. Typisch ist ein sogenanntes on-off Phänomen (schlagartiger Beginn und Ende) sowie ein ausgeprägter Harndrang während oder nach dem Herzrasen. Die AVNRT kann mittels Katheterablation in>97% erfolgreich und dauerhaft eliminiert werden. Aufgrund der Nähe zum AV-Knoten besteht prinzipiell eine gewisse Gefahr für die Induktion eines sogenannten kompletten AV-Blocks mit Notwendigkeit einer dauerhaften Herzschrittmachertherapie (<0,5%).
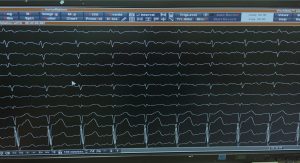
Vorhofflattern ist eine Kreiserregungsrhythmusstörung der rechten Vorhofkammer mit hohen Vorhoffrequenzen bis 300/min. Über den AV-Knoten wird die Frequenz in den Herzkammern/Herzfrequenz meist auf 130-170/min abgebremst. Das Vorhofflattern tritt meist bei älteren Patienten mit Vorerkrankungen am Herzen auf und kann neben den Symptomen des Herzrasens auch zu Bewußtlosgikeit und zu einer Herzschwäche führen.
Die Ablationstherapie ist Mittel der Wahl, da der Eingriff mit einer hohen Erfolgsrate (>95%) und einem geringen Risiko für Komplikationen einhergeht. Eine Blutverdünnungstherapie ist wie beim Vorhofflimmern in der Regel zumindest zeitweise notwendig.
Beim Wolff-Parkinson-White-Syndrom (WPW-Syndrom) gibt es neben dem normalen Reizleistungssystem ein oder mehrere zusätzliche angeborene Leitungsbahnen zwischen den Vorhof- und Hauptkammern (sogenannte akzessorische Leitungsbahnen). Durch diese doppelte Leitung kann es zu kreisenden Erregungen zwischen Vorkammern und Hauptkammern kommen, wobei für Vorwärts- und Rückwärtsleitung die Bahn oder der AV-Knoten dienen können. Auch diese akzessorischen Leitungsbahnen könnten durch eine Katheterablation in >95% erfolgreich behandelt werden. Während dies bei den allermeisten Patienten mit WPW-Syndrom zur Unterbindung ihrer Symptome dient, ist die Kathetertherapie für einen kleinen Teil der Patienten (<1%) mit sehr schnell vorwärts leitender akzessorischer Leitungsbahn und zusätzlich bestehendem Vorhofflimmern besonders wichtig zur Vermeidung des plötzlichen Herztodes.
Atriale Tachykardien sind seltener auftretende Vorhofrhythmusstörungen, die bei Herzgesunden und Herzkranken mit Herzfrequenzen vom ca. 120-240 Schläge/min auftreten kann und entweder lokal durch eine „Fehlzündung“ (erhöhte Automatie) oder durch eine Kreiserregung in einer der beiden Vorhofkammern entsteht. Klinisch wird entweder ein langsam an- und abschwellendes Herzrasen oder ein plötzlicher Beginn und ein abruptes Ende der Herzrhythmusstörung berichtet. Mithilfe eines 3D-Mappingsystems können die meisten atrialen Tachykardien gut lokalisiert und in bis zu 80-90% erfolgreich verödet werden.
Von Kammertachykardien (ventrikulären Tachykardien) spricht man, wenn sich der Ursprungsort in den Herzkammern befindet und unabhängig vom Sinusknoten Herzfrequenzen >100-250 Schl/min auftreten. In den meisten Fällen tritt das Herzrasen bei Patienten mit Z.n. Herzinfarkt, fortgeschrittener koronarer Herzerkrankung oder einer Kardiomyopathie (DCM, ARVC, HOCM…) auf, seltener durch sogenannte Ionenkanalerkrankungen (Long-QT-Syndrom, Brugada-Syndrom…). Sie sind dann als lebensbedrohlich einzustufen und werden heute neben einer medikamentösen Therapie (Betablocker, Antiarrhythmika wie Amiodaron) durch eine Defibrillatorimplantation zur Vermeidung eines plötzlichen Herztodes behandelt.
Bei unzureichender Ruhigstellung der erkrankten Areale durch die medikamentöse Therapie kann eine zusätzliche Ablationstherapie zu ein klinischen Besserung der Symptome und zu einer Reduktion von Schockabgaben durch den ICD führen. Dabei setzen wir stets ein 3D-Mappingsystem ein, der Eingriff wird in unter Beruhigungsmitteln oder einer Vollnarkose durchgeführt.
Idiopathische Kammertachykardien bei Herzgesunden sind relativ selten, lassen sich aber durch eine Katheterablation meist sehr gut behandeln. Dies gilt insbesondere auch für Extraschläge aus den Ausflußtrakt des rechten und linken Herzens (sogenannte RVOT-/LVOT- Tachykardien), die in >80% erfolgreich verödet werden können. Die Ablation ist insbesondere dann indiziert, wenn ein medikamentöser Therapieversuch (z.B. mit Betablocker/Calciumantagonisten) gescheitert ist oder die Medikamente nicht gut vertragen werden. Eine ICD-Implantation in der Regel nicht nötig.
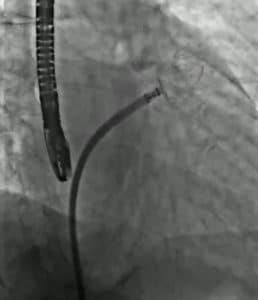
Mehr als 90% der Gerinnsel im Herzen finden sich beim Vorhofflimmern im sogenannten linken Vorhofohr (LAA), einem sehr variabel geformten Anhängsel des linken Vorhofs. Dieses kann mithilfe eines sogenannten Vorhofohroccluders verschlossen werden. Diese Therapie kommt insbesondere bei Patienten infrage, die eine medikamentöse Blutverdünnung nicht vertragen oder darunter Blutungskomplikationen erleiden.
Der Occluder ist ein kleines Schirmchen, das nach transseptaler Punktion (Vorbringen einer Schleuse vom rechten in den linken Vorhof) im Vorhofohr entfaltet wird und so das Vorhofohr abdichtet.
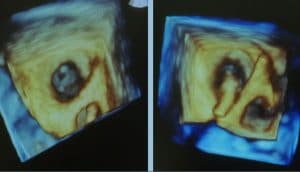
Nach einer Einheilungszeit von ca 3-6 Monaten, in der die Oberfäche des Occluders mit Endothel (Gefäßinnenhaut) überzogen wird, kann bei gutem Sitz des Devices bis auf eine ASS 100-Therapie jegliche Form der Blutverdünnung unterlassen werden mit einem verbleibenden Schlaganfallrisiko <1% pro Jahr (ähnlich oder geringer dem unter einer gut eingestellten Blutverdünnungstherapie. Der Sitz des Occluders sollte nach 3 Monaten mittels Ultraschall (ggf. Schluckultraschall/TEE) kontrolliert werden.
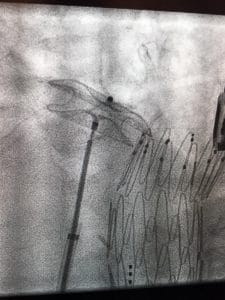
PFO („persistierendes Foramen ovale”) und ASD („Vorhofseptumdefekt“) bezeichnen dauerhaft bestehende Öffnungen in der Herzscheidewand zwischen rechtem und linkem Herzvorhof. Sie sind meist angeboren durch eine inkomplette Ausbildung der Herzscheidewand, kleine Löcher (PFO) finden sich bei ca. 20-25% aller Erwachsenen.
Sind die Öffnungen zu groß oder sind mehrere Öffnungen vorhanden, gerät bei jedem Pumpvorgang des Herzens ein Teil des Blutes (Shunt) in den falschen Vorhof und kann so zu Belastungen der angrenzenden Strukturen führen (ASD). Durch solch ein Loch können zusätzlich kleine Gerinnsel, die sonst in der Lunge abgefangen und aufgelöst würden, direkt in den arteriellen Körperkreislauf gelangen und so durch Verstopfung kleiner Arterien im Gehirn Schlaganfälle auslösen (PFO).
Derartige Löcher können über eine venöse Herzkatheteruntersuchung (Punktion der Leistenvene) mit einer Doppelschirmprothese („PFO-ASD-Occulder“) verschlossen werden. Die Platzierung eines solchen Occluders findet unter Röntgendurchleuchtung und Herzultraschallkontrolle statt und dauert ca. 30-60 Minuten.
Ein PFO-Occluder kommt insbesondere bei Patienten mit einem Schlaganfall unklarer Herkunft und einem solchen PFO infrage, wenn zuvor ein Vorhofflimmern unwahrscheinlich gemacht werden konnte.
Nach dem Eingriff ist eine duale Plättchenhemmung mit ASS und Clopidogrel für 3 Monate notwendig, danach eine Monotherapie mit ASS für mindestens 1 Jahr. Der Sitz des Occluders sollte nach 3 Monaten mittels Ultraschall (ggf. Schluckultraschall/TEE) kontrolliert werden.
Ereignisrekorder sind kleine Dauer-EKG´s (Stickgröße), die unter die Haut gesetzt werden und bis zu drei Jahre den Herzrhythmus überwachen können.
Sie werden eingesetzt bei seltener Bewusstlosigkeit (Synkopen), wenn andere diagnostische Mittel keine Klärung der Ursache erbringen. Ein anderes Anwendungsgebiet sind unklare (kryptogene) Schlaganfälle, bei denen ein Vorhofflimmern als Ursache vermutet wird, das aber bisher nicht nachgewiesen werden konnte. Wird dann in der Folge Vorhofflimmern oder Vorhofflattern diagnostiziert, besteht die klare Notwendigkeit einer Blutverdünnung, um einen erneuten Schlaganfall zu vermeiden.
Auch zum Rhythmusmonitoring nach einer Ablation von Vorhofflimmern kommt ein Eventrecorder in Frage, um sicher eine Arrhythmiefreiheit nachweisen zu können.
Operation und Nachsorge: Nach einer örtlichen Betäubung wird ein kleiner Hautschnitt links neben dem Brustbein gesetzt und der Ereignisrecorder unter die Haut eingeschoben. Anschließend wird die Haut mit einem Faden vernäht. Der Eingriff dauert ca. zehn Minuten. Je nach benutzten Faden muss dieser zehn Tage nach der OP durch den Hausarzt entfernt werden.
In der Regel erfolgt die erste Geräte-Kontrolle nach ca. vier bis sechs Wochen, danach alle drei bis sechs Monate beim niedergelassenen Kardiologen.
Tritt ein erneutes klinisches Ereignis (Bewusstlosigkeit, Herzrasen) auf, sollte eine umgehende Abfrage zur Klärung der Ursache erfolgen.
Ist die Funktion des natürlichen Taktgebers (Sinusknoten) oder der elektrische Überleitung von den Vorhöfen auf die Herzhauptkammern gestört (AV-Knoten), kann sich die Herzfrequenz stark verlangsamen (Bradykardie) oder komplett über Sekunden aussetzen (Asystolie). Führt dies zu Symptomen wie Schwindel, Synkopen oder eine Leistungsschwäche, kann ein Herzschrittmacher die gestörte Funktion übernehmen und den Pulsschlag wieder normalisieren.
Es stehen verschiedene Herzschrittmachertypen zur Verfügung, welche je nach Art der zugrundeliegenden Herzrhythmusstörung eingesetzt werden:
Operation: Die Implantation eines Herzschrittmachers ist ein relativ kleiner Eingriff. Unter örtlicher Betäubung setzt der Arzt einen ca. fünf Zentimeter langen Schnitt unterhalb des Schlüsselbeins zwischen dem Schulter- und Brustmuskel. Mittels Röntgenkontrolle werden dann über eine Schultervene je nach System eine oder zwei Elektroden zum Herzen vorgeführt. Wenn die optimale Lage ermittelt wurde, werden die Elektroden im Herzen fest verankert und dann mit dem Schrittmacher verbunden. Dann wird der Schrittmacher in eine kleine Hauttasche eingebettet und die Haut wird zugenäht. Die OP-Dauer beträgt etwa 45 Minuten bis 1,5 Stunden.
Nachsorge: Die Nachsorge kann z.B. beim niedergelassenen Kardiologen oder in der Klinik erfolgen. In der Regel erfolgt die erste Kontrolle ca. vier bis sechs Wochen nach der Operation, anschließend in der Regel alle sechs Monate. Im Rahmen der Nachsorge kann mithilfe eines gerätespezifischen Abfragekopfes das Gerät abgefragt, kontrolliert und gegebenenfalls individuell umprogrammiert werden.
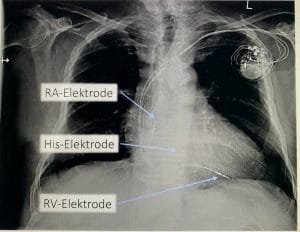
Alternativ (oder zusätzlich) zur Anlage einer Schrittmacherelektrode in die rechte Herzkammer kann eine Spezial- Elektrode im Bereich der Herzscheidewand (am HIS-Bündel, linker Tawaraschenkel) implantiert werden. Diese Implantation ist aufwendiger und etwas schwieriger zu realisieren. Sie ist aber insbesondere bei Patienten mit schon eingeschränkter Herzfunktion und/ oder zu erwartendem hohen Stimulationsanteil in der rechten Herzkammer (AV-Blockierungen, ggf. auch bei Linksschenkelblock anstelle einer CRT-Implantation) zu erwägen. Denn sie führt oft zu einer Stabilisierung oder Besserung der Herzfunktion.
Der ICD hat die Aufgabe, den Patienten vor dem plötzlichen Herztod durch ein schnelles Herzrasen aus den Herzkammern (Kammertachykardie oder Kammerflimmern) zu schützen. Diese Tachykardien können mit elektrischen Impulsen überstimuliert werden oder mittels Elektroschock beendet werden. Jedoch hat jeder ICD eine Schrittmacherfunktion und kann bei einem zu langsamen Herzschlag das Herz stimulieren. Grundsätzlich unterscheidet man hier zwischen einer sogenannten Primär- und Sekundärprophylaxe.
Operation: Sehr ähnlich zum Herzschrittmacher (s. oben); Die Elektroden sind etwas dicker, die Geräte etwas größer, so dass diese bei schmalen Patienten teilweise nicht im Unterhautfettgewebe, sondern tiefer in einer Muskeltasche des Brustmuskels eingebettet werden. OP-Dauer ca. 45 Minuten bis 1,5 Stunden.
Nachsorge: Die Nachsorge kann z.B. beim niedergelassenen Kardiologen oder in der Klinik erfolgen. In der Regel erfolgt die erste Kontrolle ca. vier bis sechs Wochen nach der Operation, anschließend in der Regel alle sechs Monate. Im Rahmen der Nachsorge kann mithilfe eines gerätespezifischen Abfragekopfes das Gerät abgefragt, kontrolliert und gegebenenfalls individuell umprogrammiert werden.
Dieses System erfüllt ebenfalls den Zweck, einen plötzlichen Herztod zu verhindern. Im Unterschied zum konventionellen, transvenösen ICD wird die Elektrode des S-ICD’s nicht über ein Gefäß ins Herz vorgebracht, sondern unter der Haut (subkutan) platziert; das Gerät sitzt im seitlichen Brustbereich (etwas Höhe 6. Rippe), die Elektrode meist links vom Brustbein.
Vorteil des Gerätes ist, dass mögliche Komplikationen des herkömmlichen ICD und der Elektroden (Sondenbrüche, -infektionen inkl. Herzklappenentzündungen) nicht oder mit weniger gravierenden Folgen auftreten können. Andererseits ermöglicht das Gerät (anders als die herkömmlichen Geräte) weder eine Überstimulation von Hauptkammertachykardien noch eine dauerhafte Schrittmacherfunktion.
Für dieses System sind folgende Betroffene geeignet:
Operation: Der Eingriff wird in Vollnarkose durchgeführt. Der Hautschnitt wird links am seitlichen Brustkorb gesetzt. Dann wird eine Elektrode unter der Haut (subkutan) entlang der Rippe und seitlich am Brustbein hinauf getunnelt. Anschließend wird die Elektrode mit dem ICD-Aggregat verbunden und in einer Tasche zwischen dem großen Rückenmuskel und dem vorderen Brustwandmuskel eingebettet. OP-Dauer: ca. eine Stunde.
Nachsorge: Die Nachsorge kann in der Klinik erfolgen. Sollte eine Abfrage beim niedergelassenen gewünscht sein, empfiehlt sich vorher eine Nachfrage, ob das System in der Praxis abgefragt werden kann. In der Regel erfolgt die erste Kontrolle nach ca. vier bis sechs Wochen. Über einen gerätespezifischen Abfragekopf kann das Gerät abgefragt, kontrolliert und gegebenenfalls individuell umprogrammiert werden. Bei einem S-ICD empfehlen sich üblicherweise Kontrollen alle vier Monate.
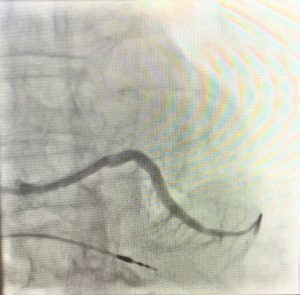
Dieses System findet Anwendung in der Therapie der Herzinsuffizienz (Herzschwäche). Bei elektrischen Leitungsstörungen im Herzen (sogenannter Linksschenkelblock) kommt es zu einer ineffektiven und unharmonischen Kontraktion des Herzmuskels. Daraus resultiert bei schon vorgeschädigtem Herzen eine weitere Verminderung der Herzleistung. Ziel der kardialen Resynchronisationstherapie ist es nun, diese unharmonischen (asynchronen) Herzaktionen wieder zu harmonisieren (resynchronisieren) und dadurch die Herzleistung zu verbessern.
Wichtig ist, dass diese Maßnahme zusätzlich und nicht anstelle einer medikamentösen Herzschwächetherapie zu sehen ist. Patienten mit einer Herzschwäche ohne Linksschenkelblock profitieren von dieser Therapie leider meistens nicht.
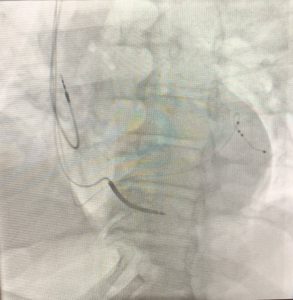
Operation: Dieser Eingriff ist ähnlich dem einer Schrittmacher- oder ICD-Implantation (s. oben). Es werden üblicherweise aber insgesamt drei Elektroden eingesetzt: eine im rechten Vorhof, eine in der rechten Herzhauptkammer und eine auf die linke Herzhauptkammer. Das Auffinden einer guten Position für die linke Herzkammer kann schwierig sein und verlängert dadurch die OP-Dauer (zwei bis drei Stunden).
Nachsorge: Die Nachsorge kann z.B. beim niedergelassenen Kardiologen oder in der Klinik erfolgen. In der Regel erfolgt die erste Kontrolle ca. vier bis sechs Wochen nach der Operation, anschließend in der Regel alle drei bis vier Monate. Im Rahmen der Nachsorge kann mithilfe eines gerätespezifischen Abfragekopfes das Gerät abgefragt, kontrolliert und gegebenenfalls individuell umprogrammiert werden.
Der tragbare Defibrillator (LifeVest) bietet ebenfalls Schutz vor dem plötzlichen Herztod. Hierbei handelt es sich um eine tragbare Weste, die aus zwei Komponenten besteht: einer Weste und einem Monitor. Beides wird unter der Kleidung getragen. Die LifeVest überwacht kontinuierlich den Herzrhythmus. Tritt eine lebensbedrohliche Herzrhythmusstörung auf (z.B. Kammertachykardie oder Kammerflimmern) gibt sie einen Behandlungsschock ab, um den normalen Herzrhythmus wiederherzustellen.
Anwendung findet das System bei Patienten, die mutmaßlich nur vorübergehend durch eine eingeschränkte Pumpkraft des Herzens (z.B. nach einem Herzinfarkt oder bei neu diagnostizierten Herzmuskelschwäche etc.) einem erhöhten Risiko für einen plötzlichen Herztod ausgesetzt sind. Durch die Weste gewinnt man Zeit, die Wirkung von Kathetereingriffen oder einer medikamentösen Therapie über einige Wochen abzuwarten. Wenn sich die Herzleistungsschwäche wieder erholt, kann oft auf ein dauerhafte Defibrillatorimplantation verzichtet werden.
Zur Beratung und Vorbereitung einer Katheterablation (insbesondere auch bei Vorhofflimmern) oder einer Implantation.
Termine nach Vereinbarung
Die Anmeldung erfolgt im Sekretariat der Kardiologischen Klinik, Telefon 02594 92-23030.
Was sollten Sie mitbringen?

Tanja Bordewick
Kerstin Wolf
Telefon: 02541 89-11106
FAX: 02541 89-13506
E-Mail: mk2@christophorus-kliniken.de
So erreichen Sie uns
Christophorus Kliniken
Klinik für Kardiologie
Südring 41, 48653 Coesfeld

Anja Hesterbrink
Gudrun Kemper
Telefon: 02594 92-23030
E-Mail: mk2.duelmen@christophorus-kliniken.de
So erreichen Sie uns
Christophorus Kliniken
Klinik für Kardiologie
Vollenstr. 10, 48249 Dülmen













Täglich ausschließlich nach Vereinbarung
Die Anmeldung erfolgt im Sekretariat der Klinik für Kardiologie, Telefon 02541 – 89 11106.
Was sollten Sie mitbringen?
Täglich ausschließlich nach Vereinbarung
Die Anmeldung erfolgt im Sekretariat der Klinik für Kardiologie, Telefon 02594 – 92 23030.
Was sollten Sie mitbringen?
Zur Beratung und Vorbereitung einer Katheterablation (insbesondere auch bei Vorhofflimmern) oder einer Implantation.
Termine nach Vereinbarung
Die Anmeldung erfolgt im Sekretariat der Klinik für Kardiologie, Telefon 02594 – 92 23030.
Was sollten Sie mitbringen?
Spiroergometrie (Leistungs- und Herzfunktionsdiagnostik)
Anmeldung durch den niedergelassenen Arzt
transösophageale Echokardiographie (Schluck-Echokardiographie)
Anmeldung durch den niedergelassenen Kardiologen
Eine Terminvereinbarung ist unter Telefon 02541 89-11106 möglich.
EKG-Hotline als Service für Ärzte
Sie haben die Möglichkeit EKG Befunde während der normalen Arbeitszeiten (8:00 – 17:30 Uhr) unter der Faxnummer 02541 89-13506 vorzustellen. In der Zeit von 17:30 – 08:00 Uhr kontaktieren Sie bitte unseren Diensthabenden 02541 89-47500.
Ziel ist es, mit einer Zweitmeinung unklare Befunde abzusichern. Hinterlassen Sie eine Telefonnummer, dass wir den Befund mit Ihnen diskutieren und klären können“
Weiterbildungsermächtigung
Gemeinsam mit der Klinik für Innere Medizin und Gastroenterologie besteht die volle Weiterbildungsermächtigung zum Facharzt für Innere Medizin und Allgemeinmedizin.
Des Weiteren besteht die volle Weiterbildungsbefugnis für das Teilgebiet “Kardiologie” (Klinik für Kardiologie) und “Gastroenterologie” (Klinik für Innere Medizin und Gastroenterologie).
Für die Weiterbildung “Internistische Intensivmedizin” besteht die volle Weiterbildungsermächtigung für zwei Jahre.
Die Ärzte der Medizinischen Klinik 2 nehmen regelmäßig an der Ausbildung von Studenten im Praktischen Jahr der Universitätsklinik Münster teil.
Die Medizinische Klinik 2 veranstaltet jeden zweiten Mittwoch im Monat von 19:00 bis 21:00 Uhr am Standort Coesfeld einen „Workshop Laien-Reanimation“.
Anmeldungen erfolgen im Sekretariat der Medizinischen Klinik 2, Tel. 02541 89-11106.
Die Kernspintomographie und Computertomographie des Herzens werden am Standort Dülmen zusammen mit der Radiologischen Klinik der Christophorus-Kliniken durchgeführt. Für nuklearmedizinische Untersuchungen des Herzens (Myokardszintigraphien, Binnenraumszintigraphien, Vitalitätsnachweise mittels PET) besteht eine Kooperation mit der nuklearmedizinischen Praxis von Frau Dr. Sabine Schröder und Herrn PD Dr. Hartmut Lerch.
Ferner pflegen wir eine enge Zusammenarbeit mit der Klinik für Herz- und Thoraxchirurgie der Universitätsklinik Münster, Prof. Dr. Sven Martens und dem Herz- und Diabeteszentrum Nordrhein-Westfalen in Bad Oeynhausen, Klinik für Herz- und Thorax-Chirurgie, Prof. Dr. Jan Gummert, sowie der Abteilung Elektrophysiologie und Elektrochirurgie, Prof. Dr. Lars Eckhardt. Für seltene genetische Herzrhythmuserkrankungen arbeiten wir zudem mit der Klinik für Herzgenetik des Uniklinikums Münster (Professor Schulze-Bahr) zusammen.
Lebensbedrohliche Notfälle
Tel. -Nr. 112
Für akute Erkrankungen oder Verletzungen, die eine rasche medizinische Versorgung benötigen, ist unsere zentrale Notaufnahme an 365 Tagen im Jahr, rund um die Uhr für Sie geöffnet.
Alle anderen akuten Erkrankungen: hausärtztliche Notfallnummer
Tel. -Nr. 116 117
Notfalldienst Kreis Coesfeld
Telefonzentrale Klinikstandort Coesfeld
Tel. -Nr. 02541 89-0
Südring 41, 48653 Coesfeld
Telefonzentrale Klinikstandort Dülmen
Tel. -Nr. 02594 92-00
Vollenstraße 10, 48249 Dülmen
Telefonzentrale Klinikstandort Nottuln
Tel. -Nr. 02502 220-0
Hagenstraße 35, 48301 Nottuln
| Station | Leitung | Telefon |
|---|---|---|
| DE/IMC | Leiter: Hans-Jürgen Konert, Teamleitung: Michael Hägele, Nadine Puhe | 02502 220-36071 |
| D1 | Leiter: Christian Schlüter, stellv. Leiter: Matthias Frankemölle | 02502 220-36171 |
| D2 | Leiterin: Isabell Marpert, stellv. Leiterin: Margret Hageböck | 02502 220-36150 |
| Endoskopie | Leiterin: Claudia Bresgen | |
| Tagesklinik | Leiterin: Monika Ruthmann | 02502 220-36013 |
| Station | Leitung | Telefon |
|---|---|---|
| A1 | Team: Irina Kraus | 02594 92-21139 |
| A2 | Team: Thomas Hülsmann | 02594 92-21238 |
| BE2 | Team: Gaby Saalmann | 02594 92-23052 |
| A3 | Leiterin: Celina-Marie Schniggendiller | 02594 92-47286 |
| A4 | Leiterin: Stephanie Kreider, stellv. Leiterin: Sandy Komorowski | 02594 92-21438 |
| DE1 | Leiterin: Maria Beine | 02594 92-23023 |
| DE2 | Leiterin: Sabina Berdys, stellv. Leiterin: Meike Willeczelek | 02594 92-21001 |
| D1 | Leiterin: Michaela Knüvener, stellv. Leiterin: Lena Althoff | 02594 92-21630 |
| AE und ZNA | Leiter: Stefan Pieper, Team: Claudia Kosmeier (AE), Sabine Yogurtcu (ZNA) | 02594 92-21017 |
| Endoskopie | Leiter: Günther Winkler | |
| Kard. Funktion | Leiterin: Evelyn Schumacher | |
Neurologie A1, A2, BE2 | Pfleg. Abteilungsleitung: Diana Wortmann |
| Station | Leitung | Telefon |
|---|---|---|
| A2 | Leiterin: Sandra Höing, Team: Lisa Elbers | 02541 89-11231 |
| A3 | Teamleiterin: Ellena Hüning | 02541 89-11331 |
| BE | Leiterin: Kerstin Kemna, Team: Johann Steggemann | 02541 89-11065 |
| B1 | Leiterin: Nicole Thier, Team: Elina Weghake, Rita Schultewolter | 02541 89-11165 |
| C2 | Leiterin: Simone Kerkeling, stellv. Leiter:in: Christine Volmer, Julian Reers | 02541 89-11295 |
| B2 | Leiterin: Bianca Nißler, stellv. Leiterin: Heidi Kerkeling | 02541 89-11265 |
| CE | Leiterin: Simone Kerkeling, Team: Julian Reers | 02541 89-11295 |
| C1 | Leiterin: Andrea Lienhard, stellv. Leiterin: Carola Langener | 02541 89-11195 |
| D1 | Leiter: Christoph Pototzki, Team: Isabell Jahnel, Melanie Richter | 02541 89-12191 |
| D4/Neugeborene | Leiterin: Rita Brinkert, Team: Marianne Urban, Corinna Müther | 02541 89-12244 |
| D2/2 | Leiterin: Katharina Leusing, Daniela Hölker | 02541 89-12244 |
| D3 | Leiter: Lukas Kösters, stellv. Leiterin: Myriam Oral | 02541 89-12322 |
| B3/B4 | Leiter: Malte Höing, Team: Andrea Lauterbach, Daniel Laukamp | 02541 89-12422 |
| Kinderambulanz | Team: Natalie Demes | 02541 89-11312 |
| Anästhesie | Leiter: Leo Schwabe, Team: Johannes Pieper | 02541 89-12101 |
| OP | Leitung: Christoph Böing-Messing, stellv. Leiterin: Lina Lörwink | |
| Ambulanzklinik | Team: Susanne Altenknecht | 02541 89-12193 |
| ZSVA | Team: Dirk Geertsma | 02541 89-12105 |
| Endoskopie | Team: Gisela Maas | 02541 89-12031 |
| Kard. Diagnostik | Leiterin: Evelyn Schumacher, Team: Michaela Daldrup | 02541 89-11106 |
| Chir. Ambulanz | Team: Martin Große Daldrup, Vertretung: Sven Nyssen | 02541 89-12010 |
| Lichtruf | Leiterin: Andrea Pechacek, Vertretung: Nancy Sommer | |
| Hauptnachtwachen | Team: Brigitte Sieverding |