Ein intakter Beckenboden sorgt für eine gute Funktion der Kontinenzorgane Blase und Darm. Darüber hinaus bedarf es eines komplexen Zusammenspiels der Organe selbst, deren Nervenversorgung, der umgebenden Muskulatur und des Stützapparats.
Ebenso vielfältig sind die Ursachen bei Störungen dieser wichtigen Organfunktionen.
Wir im Kontinenz- und Beckenboden-Zentrum können Ihnen helfen bei
Da hier mehrere Organsysteme ineinander greifen, überschneiden sich auch Fachdisziplinen wie Gynäkologie, Urologie, Koloproktologie, Neurologie, Schmerztherapie, Psychosomatik, Physiotherapie und Ernährungsmedizin.
Unsere Maxime ist dabei immer ein freundlicher und offener Umgang mit Ihnen, wohl wissend, dass nur in einer Atmosphäre des Vertrauens dieses unangenehme und doch so belastende
Thema angegangen werden kann. Wir wollen, dass Sie durch eine speziell auf Ihre Wünsche und Bedürfnisse abgestimmte Therapie Ihre Lebensqualität wiedererlangen.

Mit dem Kontinenz- und Beckenboden-Zentrum des Universitätsklinikums Münster und der Christophorus Kliniken steht Ihnen in Münster und im Kreis Coesfeld ein kompetentes interdisziplinäres Expertenteam verschiedener Fachrichtungen zur Verfügung.
Gynäkologie Coesfeld
Proktologie Coesfeld
Als einziges, durch die Deutsche Kontinenz-Gesellschaft zertifiziertes Beckenbodenzentrum im Münsterland besitzen wir eine langjährige Erfahrung und Routine sowohl in den diagnostischen als auch therapeutischen Maßnahmen.
Dadurch ergeben sich für Sie als Patient(in) kurze Wege und ein effektiver Behandlungsplan. Das Vorgehen kann schrittweise nacheinander oder, zum Beispiel bei einer Operation, kombiniert ablaufen. Wir stimmen das optimale Behandlungskonzept nach Komplettierung der Befunderhebung und Diagnostik gemeinsam mit Ihnen speziell auf Ihre Bedürfnisse und Wünsche ab. Dabei orientieren wir uns an den aktuellen Leitlinien genauso wie an Ihren individuellen Gegebenheiten.
Aus denselben Gründen wird auch der Behandlungserfolg manchmal über einen gewissen Zeitraum kontrolliert. Manche Therapien benötigen Zeit. Genauso wie sich das Leiden über viele Jahre entwickelt hat, benötigt der Organismus Zeit, um sich auf Veränderungen, Heilungsprozesse und Trainingsmaßnahmen einzustellen.
Die Zertifizierung als Beratungsstelle der Deutschen Kontinenz-Gesellschaft sichert Ihnen hohe Qualitätsstandards nach aktuellen Behandlungsmethoden.
Bei Fragen bzgl. diagnostischer und Therapiemöglichkeiten sind wir in einem persönlichen Gespräch gerne für Sie da:


 Planen Sie bitte für eine Vorstellung mit Erstuntersuchung bei uns genug Zeit ein. Für eine Erstvorstellung mit Befunderhebung, Untersuchung und anschließender Beratung ist mindestens eine Stunde nötig. Wir wollen genug Zeit für Sie haben. Einschließlich Anmeldung, Datenerfassung und möglicherweise Planung weiterer Schritte sollten Sie für den Termin entsprechend mehr Zeit als die „reine“ Untersuchungs- und Beratungszeit berücksichtigen.
Planen Sie bitte für eine Vorstellung mit Erstuntersuchung bei uns genug Zeit ein. Für eine Erstvorstellung mit Befunderhebung, Untersuchung und anschließender Beratung ist mindestens eine Stunde nötig. Wir wollen genug Zeit für Sie haben. Einschließlich Anmeldung, Datenerfassung und möglicherweise Planung weiterer Schritte sollten Sie für den Termin entsprechend mehr Zeit als die „reine“ Untersuchungs- und Beratungszeit berücksichtigen.
Zu Beginn erhalten Sie einen Fragebogen, anhand dessen Sie Ihre Beschwerden zunächst selbst einschätzen. Dieser hilft uns bei der weiteren Anamneseerhebung im anschließenden ausführlichen Arztgespräch mit Ihnen.
Danach folgt die organische und funktionelle Beckenbodenuntersuchung durch eine hierfür spezialisierte Ärztin. Dies dient unter Anderem der Feststellung von Art und Ausmaß einer eventuell vorhandenen Senkung von Blase, Gebärmutter oder Mastdarm, dem Erkennen von Fehlfunktionen des Beckenbodens und zur Prüfung der Schließmuskeln. Dann folgt eine umfassende Ultraschalldiagnostik des Beckenbodens, wobei je nach Fragestellung verschiedene Bereiche des Genital- und des unteren Harntrakts in Ruhe, unter Anspannung und unter Belastung beurteilt werden können.
Aus dem Gesamtbefund leiten wir danach das auf Ihre Bedürfnisse und Gegebenheiten passende Therapiekonzept ab und besprechen Befund und Therapiemöglichkeiten mit Ihnen. Kontakte zur Weiterbehandlung werden gegebenfalls vermittelt (z.B. Beckenbodenschule, Urotherapeutin usw.).
Mit der Beckenbodensonografie können die einzelnen Bereiche des Beckenbodens meist mittels Vaginalsonde vom Scheideneingang aus nach innen bis in die tiefer liegenden Organstrukturen detailgenau beurteilt werden, unter anderem die Harnröhre, Implantate im Urogenitaltrakt und die Afterschließmuskeln. Dabei ist eine Untersuchung in Ruhe und unter dynamischer Belastung wichtiger Bestandteil. Die Funktion der Beckenbodenmuskulatur und Senkungen werden sichtbar.
Im 3D und 4D-Modus kann man Schäden der Beckenbodenmuskulatur und des Halteapparats bei Senkungen noch besser erkennen. Es ist eine Ergänzung zur klinischen Untersuchung und kann zur Risikoabschätzung für Rezidive beitragen. Es spielt dann unter Umständen eine Rolle bei der Wahl des OP-Verfahrens.
Zusätzlich kann eine Sonografie über den Unterbauch und die Flanken Aufschluss über die Blase im Füllungszustand und den oberen Harntrakt (Harnleiter und Nieren) geben. Bei entsprechender Fragestellung ist die Mitbeurteilung der übrigen Unterleibsorgane wie Eierstöcke und Gebärmutter möglich.
Mittels transanaler Endosonografie können detailgenaue Darstellungen anatomischer Veränderungen des Enddarms und des Schließmuskelapparats erzeugt werden. Dies kommt zum Beispiel bei der Stuhlinkontinenzdiagnostik zum Einsatz.
Die Blasendruckmessung dient zur Abklärung verschiedener Inkontinenzformen und von Blasenentleerungsstörungen. Die Untersuchung dauert etwa 20 Minuten und ist nicht schmerzhaft. Sie darf nur durchgeführt werden, wenn Sie aktuell keine Harnwegsinfektion haben. Dies schließen wir zu Beginn der Untersuchung mit einem Urinstreifentest aus. Eine urodynamische Messung ist zum Beispiel vor einer Harninkontinenzoperation angezeigt, oder wenn eine unklare Form der Blasenschwäche vorliegt.
Dabei werden feine Druckabnehmer in die Blase und den Enddarm geschoben, um dann bei allmählicher Blasenfüllung mit steriler Flüssigkeit die Reaktion der Blase bei zunehmendem Füllungsdruck zu prüfen. Gleichzeitig wird die Muskelaktivität des Beckenbodens registriert (sogenanntes Beckenboden-EMG). Im gleichen Untersuchungsgang messen wir die Verschlussfähigkeit der Harnröhre.
Zusätzlich kann zum Beispiel bei einer vermuteten Entleerungsstörung eine Harnflussmessung Aufschluss darüber geben, ob sich die Blase beim Wasserlassen normal entleeren kann.
Anhand eines Streifentests kann eine Harnwegsinfektion ausgeschlossen werden. Wiederkehrende Blasenentzündungen sind ein häufiges Problem in der urogynäkologischen Sprechstunde. Wenn für das Auge unsichtbare Spuren von Blut im Urin sind, kann die Ursache dafür in der Blase liegen.
Bei Auffälligkeiten können weitere Urinuntersuchungen, z.B. die Untersuchung des Sediments aufschlussreich sein. Eine Urinkultur wird dann angelegt, wenn Bakterien nachgewiesen wurden und bereits eine oder mehrere Antibiotikatherapien erfolgt sind. Man kann die Keimart und Keimzahl bestimmen sowie eine Resistenztestung für Antibiotika anlegen.
Es gibt eine Reihe von Erkrankungen der Blase, die mittels Blasenspiegelung erkennbar sind und durch Symptome wie Blasenentleerungsstörung, Reizblase, Inkontinenz und Infektneigung oder Spuren von Blut im Urin (Mikrohämaturie) auffallen.
Auch bei ausbleibendem Effekt einer Standardtherapie bei Reizblase oder bei Blasenschmerzen kann eine Blasenspiegelung angezeigt sein.
Üblicherweise wird diese ambulant und unter örtlicher Betäubung bei einem gesonderten Termin durchgeführt, in Ausnahmen auch stationär und unter Narkose.
Die Untersuchung dauert einige Minuten. Dabei kann eine Spülzytologie oder Blasenbiopsien entnommen werden.
Die von der Blasenschleimhaut in den Urin abgeschilferten Oberflächenzellen sind während der Spiegelung in geringen Mengen aus der Blase auswaschbar und können danach unter dem Mikroskop untersucht werden. Wenn Biopsien entnommen werden, so sind diese Gewebeproben als kleine Partikel im Gewebeverband erhalten und können anschließend feingeweblich aufgearbeitet und untersucht werden.

Wenn Sie unter Stuhlinkontinenz oder einer Stuhlentleerungsstörung leiden, so ist die alltägliche Beeinträchtigung mit hohem Leidensdruck verbunden. Vielen Betroffenen könnten Linderung oder Heilung erfahren, wenn sie die schambedingte Hemmschwelle überwinden.
In vielen Fällen ist eine konservative Therapie ausreichend. Manchmal ist eine Operation eine sinnvolle oder die einzige Alternative. Um das zu beurteilen, ist eine fachärztliche Untersuchung erforderlich. Dabei kann eine Vielzahl möglicher Beschwerdeursachen direkt erkannt werden: u.a. Haut- und Schleimhautveränderungen der Afterregion und des Mastdarms, Hämorrhoiden, Fisteln, Schließmuskelschwäche, Senkungen der Mastdarmwand (Rectocele) und Mastdarmvorfall.
Operationen sind erst durch die großen Fortschritte in der Anästhesie möglich geworden.
Neben einer gründlichen klinischen Untersuchung ist oft eine Spiegelung des letzten Darmabschnitts, eine Rectoskopie, die im Gegensatz zur Coloskopie auch ohne vorbereitende Abführmaßnahme möglich ist, sinnvoll.
Der Koloproktologe (Facharzt für Enddarmerkrankungen) kann dabei Rückschlüsse auf die Ursache der Störung ziehen und damit auch eine Therapiestrategie ableiten. Ob eine zusätzliche Defäkografie indiziert ist, hängt vom Befund ab.
Mit einer speziellen Ultraschallsonde, die in den After eingeführt wird, kann der letzte Darmabschnitt und die Schließmuskeln in Rundumsicht untersucht werden. Dabei kann man zum Beispiel Lücken in den Schließmuskeln gut beurteilen.
Mit einem kleinen Druckabnehmer, der ähnlich wie ein Zäpfchen in den Analkanal eingeführt wird, kann der Afterschließmuskeldruck in Ruhe und bei aktivem Kneifen gemessen werden. Dies dient auch zur Verlaufskontrolle vor und nach einer Therapie, zum Beispiel bei Reizstrom- und Beckenbodentraining.
Bei einer Defäkografie wird unter radiologischer Durchleuchtungskontrolle oder während einer MR-Tomografie eine Kontrastbrei-Ausscheidungsaufnahme angefertigt. Dies dient zur Lokalisierung und Quantifizierung von Entleerungsstörungen des Darms, insbesondere vor geplanten operativen Interventionen.
Für die ambulante und stationäre Physiotherapie steht ein kompetentes Team zur Verfügung. Mit einer richtig konzipierten und angewendeten Physiotherapie für den Beckenboden können etwa 50% aller leichten bis mittleren Formen der Belastungsharninkontinenz geheilt werden. Eine Operation kann damit oft vermieden werden. Aber auch als begleitende Therapie vor und nach Inkontinenz- und Senkungsoperationen ist eine Physiotherapie sehr wichtig.
Unsere Therapeutin Frau Angelika Feldmann hat sich mit der Qualifikation zur PhysioPelvica®-Therapeutin der Arbeitsgemeinschaft Gynäkologie Geburtshilfe Urologie Proktologie besonders spezialisiert.
Wenn Sie unter einer Reizblase leiden, oder auch bei den häufigsten Formen der Dranginkontinenz, ist in der Erstlinientherapie neben Reizstrom- und Physiotherapie eine medikamentöse Therapie meist in Form einer Tabletteneinnahme angezeigt. Welche Art der medikamentösen Therapie speziell infrage kommt, klären wir im Rahmen der Spezialsprechstunde des Beckenbodenzentrums.
Bei vielen Störungen des Beckenbodens ist eine mehrmonatige Behandlung mit einem Reizstrom- oder Biofeedbackgerät eine gute Möglichkeit. Die beiden Verfahren können auch kombiniert angewendet werden und sind normalerweise frei von Nebenwirkungen. Ob eine solche Therapie bei Ihnen in Betracht kommt, beraten wir gemeinsam mit Ihnen in der Sprechstunde nach der spezialfachärztlichen Untersuchung.
Eine besonders ausgebildete Beckenbodentherapeutin wird das Gerät dann gemeinsam mit Ihnen für Sie programmieren und Sie in die selbständige Anwendung einweisen. Während des Therapiezeitraums bleibt sie Ihre Ansprechpartnerin.
Pessare sind zur Unterstützung des Beckenbodens bei einer Senkung oder des Blasenverschlusses bei einer Belastungsinkontinenz geeignet. Die Form des Pessars ist unterschiedlich. Je nach Anwendungsgebiet und Passform gibt es ring-, würfel- oder schalenartige Formen. Es gibt anschmiegsame Pessare aus weichen Kunststoffen oder aus formbarem Schaumstoff. Wichtig ist, dass ein Pessar beim Tragen im Alltag so gut sitzt, dass es die Anwenderin nicht spürt.
Die Pessaranpassung und die Information über die richtige Anwendung wird bei entsprechender Indikation durch eine damit erfahrene Ärztin im Beckenbodenzentrum vorgenommen.
Ein Pessar ist eine konservative Therapieform, die auch bei langfristiger Anwendung keine nachteiligen Wirkungen hat. Insbesondere ist die Pessartherapie geeignet für jüngere Frauen die noch Kinder haben möchten, aber auch für Frauen jeden Alters, die eine Operation zeitweise hinausschieben oder ganz umgehen wollen.
Zu häufige Toilettengänge in Verbindung mit starkem Harndrang und ungewolltem Urinverlust vor Erreichen der Toilette belastet viele Menschen im Alltag so sehr, dass es oft zu erheblichen Einschränkungen der Lebensweise führt. Auch häufige Unterbrechungen des Nachtschlafs durch Blasenschwäche haben auf Dauer unter Umständen gravierende gesundheitliche Folgen.
Manchmal gibt es organische Ursachen für eine Dranginkontinenz, oft aber spielen viele kleine Faktoren eine Rolle, ohne dass die Blase wirklich krank ist. Organische Ursachen wie zum Beispiel Blasensteine, eine Entzündung oder Erkrankungen der Blasenschleimhaut können ursächlich behandelt werden. Mache Systemerkrankungen wie Diabetes mellitus, Multiple Sklerose oder eine Parkinsonerkrankung können Ursache einer Dranginkontinenz sein.
Neben Reizstromtherapie und Beckenbodentraining kommt in erster Linie eine medikamentöse Therapie zum Beispiel mit Tabletten in Betracht. Die meisten Medikamente, die die Blasenaktivität dämpfen können, wirken über eine Hemmung der vegetativen Nerven-Botenstoffe, die die Blase versorgen.
Bei Versagen dieser Erstlinientherapie ist eine erweiterte urologische Diagnostik indiziert. Danach kann über eine weiterführende Behandlung entschieden werden.
Abhängig von dem erhobenen Befund kommt dann zum Beispiel eine Botulinuminjektion oder eine sacrale Neuromodulation, ein sogenannter Blasenschrittmacher, infrage.
Abgesehen von Übergewicht spielen Fehl- und Mangelernährung sowie falsches Trink- und Toilettenverhalten eine nicht ganz unwichtige Rolle bei der Entstehung von Blasenschwäche oder Stuhlinkontinenz. Im Einzelfall ist eine Beratung ein Einstieg zum Therapieerfolg.
Bei Stuhlveränderungen, Blähungen und Entleerungsstörungen kann eine zusätzliche Diagnostik des spezialfachärztlichen Internisten für Magen-Darmerkrankungen sinnvoll sein. Dazu zählen z.B. die Dickdarmspiegelung, Stoffwechseltests auf Unverträglichkeiten (zum Beispiel Lactose- oder Fructoseintoleranz) oder eine Bestimmung der Magen-Darmpassagezeit.
Senkungsbeschwerden gehen nicht selten mit Darmentleerungsstörungen oder chronischer Stuhlverstopfung einher. Andauernde Blähungen und zu flüssiger Stuhl begünstigen Stuhlinkontinenzleiden.
Manchmal sind Blasen- und Darmfunktionsstörungen Ursache oder Folge psychischer Störungen. Nicht umsonst sagt man bei Harninkontinenz: „wenn die Blase weint“. Beckenbodenerkrankungen beeinflussen die Sexualität.
Wenn konservative Therapiemaßnahmen versagen oder durch Begleiterkrankungen Kontraindikationen bezüglich einer medikamentösen Therapie bestehen, kommt zur Behandlung der Dranginkontinenz eine intravesikale Botulinuminjektion in Frage.
Hierzu werden im Rahmen einer Blasenspiegelung kleinste Mengen Botulinumtoxin in verschiedene Stellen des Blasenmuskels gespritzt. Hierdurch kommt es zu einer vorübergehenden Abschwächung der überaktiven Blasenmuskulatur. Die Harnblase kann den Urin oftmals besser halten. Die Behandlung erfolgt unter kurzstationären oder ambulanten Bedingungen und kann je nach Wunsch sowohl in örtlicher Betäubung als auch in kurzer Allgemeinnarkose durchgeführt werden.
Die Wirkung des Botulinumtoxins beginnt in der Regel einige Tage nach der Behandlung und hält oft bis zu einem Jahr an. In seltenen Fällen kann es nach einer Botulinumtherapie zu einer kurzfristigen Restharnbildung kommen, das heißt, dass die Patientin die Blase nicht vollständig entleeren kann. Je nach Ausprägung kann eine vorübergehende selbständige Blasenentleerung mittels Katheter (sog. intermittierende Selbstkatheterisierung) notwendig sein, welche meist nach kurzer Zeit wieder beendet werden kann. Bei nachlassender Wirkung kann der Eingriff wiederholt werden, auch über viele Jahre hinweg, so dass eine langfristige Therapie damit möglich ist.
Die E.M.D.A.-Therapie (Elektro-Motive-Drug-Administration) ist ein minimal-invasives Therapieverfahren zur Behandlung der interstitiellen Zystitis, kann aber auch bei Dranginkontinenz oder chronischem Beckenschmerz (Pelvic Pain Syndrom) eingesetzt werden. Hierbei werden über einen speziellen Katheter Arzneimittel mit Hilfe von elektrischem Strom gezielt in tiefer gelegene Schichten der Harnblasenwand appliziert. Die Folge ist eine tiefenwirksame Schmerzbekämpfung und Behandlung kann erfolgen, um das Fassungsvermögen der Harnblase zu erhöhen. Milde Nebenwirkungen wie eine Hämaturie, ein Harnwegsinfekt oder eine kurzfristige Zunahme der Beschwerden direkt nach Behandlung können auftreten, sind aber in der Regel von kurzer Dauer. Die Wirkung der weitestgehend schmerzfreien Behandlung hält zwischen 6 Wochen und 3 Monaten an und führt dann zu einer deutlichen Verbesserung der Lebensqualität. Sie kann beliebig oft wiederholt werden.
Die sacrale Neuromodulation ist ein minimalinvasives Verfahren, bei der mithilfe feiner Permanentelektroden die neuromuskuläre Aktivität der die Beckenorgane versorgenden Nerven so verändert werden kann, dass damit verschiedenste Beckenbodenerkrankungen behandelt werden können. Prinzipiell ist die Methode technisch vergleichbar mit anderen Schrittmacher-Operationen.
Häufige Indikationen sind Harndranginkontinenz (idiopathische und neurogene überaktive Blase), nicht senkungsbedingte Blasen- und Mastdarmentleerungsstörungen (chronische Verstopfung), Blasenschmerz und chronischer Beckenschmerz, Pudendusneuralgie (Nervenschmerz des Beckenbodennervs) und die anale Schließmuskelschwäche mit Stuhlinkontinenz. Liegen mehrere der genannten Symptome gleichzeitig vor, ist es manchmal möglich, kombinierte Störungen mit ein- und derselben Methode zu heilen. Die dauerhaften Heilungsraten liegen je nach Indikation bei 70-80%.
Das Besondere der Methode liegt darin, dass in der betroffenen Region des Endorgans keine chirurgische Intervention nötig ist. Die Schrittmacherelektroden werden während eines kurzen Narkoseeingriffs durch die Haut in die Sacrallöcher des Kreuzbeins bis zum Kontakt mit den dahinter liegenden autonomen Nervenfasern bzw. durch das Becken bis zum Pudendusnerven vorgeschoben. Bereits während der Operation kann man die optimale Lage der Elektrode durch eine mit Reizstrom auslösbare Beckenbodenkontraktion einstellen. In der nun folgenden einmonatigen Testphase wird die Funktion eingestellt und der therapeutische Effekt beobachtet. Der an den Elektroden wirkende Reizstrom wird so eingestellt, dass Sie als Patient diesen nicht direkt wahrnehmen können. Messbar ist der Erfolg daran, dass sich nach wenigen Tagen eine Schmerzlinderung bzw. Normalisierung der Blasen- und/oder Mastdarmfunktion einstellt.
Die Komplikationsrate ist aufgrund der minimalinvasiven Implantationstechnik äußerst gering. Im Falle einer unzureichenden Besserung der Beschwerden während der einmonatigen Testphase würde man die Elektroden danach einfach wieder entfernen. Dieser Eingriff ist unkompliziert und dauert nur wenige Minuten.
Einer der entscheidenden Vorteile des Verfahrens liegt somit in der Vorhersagbarkeit des Effekts durch die Testphase. Bei positiv verlaufender Testphase wird im Anschluss nur noch das Schrittmacheraggregat an das bereits während des Ersteingriffs vorbereitete unter der Haut liegende Kabel angeschlossen und gegen das vorherige Testgerät ausgetauscht. Die in der Tiefe gelegte Elektrode selbst ist bereits eine Permanentelektrode und wird während des zweiten Eingriffs nicht mehr verändert. Somit ist sichergestellt, dass der Behandlungserfolg der Testphase unverändert auch mit dem dauerhaft liegenden System gesichert bleibt.
Das wenige Zentimeter große Schrittmacher-Aggregat wird im Unterhautfettgewebe unterhalb der Flanke verborgen. Die feinen flexiblen Elektrodendrähte im Innern des Körpers sind nicht spürbar.
Welche Besonderheiten bei einer sacralen Neuromodulation noch zu beachten sind, klären wir mit den Patienten zudem in ausführlichen Gesprächen, wenn diese Therapie grundsätzlich infrage kommt bzw. geplant wird.
Spannungsfreie suburethrale Bänder dienen, nach Ausschöpfung der konservativen Maßnahmen, zur operativen Therapie der weiblichen Belastungsinkontinenz. Darunter versteht man einen unwillkürlichen Urinverlust bei körperlicher Belastung, z.B. Sport, Treppensteigen aber auch Husten, Lachen, Niesen. Diese aus verträglichem Kunststoff (Polypropylene) bestehenden Schlingen bzw. Bänder werden minimal-invasiv über einen kleinen vaginalen Zugang spannungsfrei unterhalb der Harnröhre platziert. Die Ausleitung erfolgt oberhalb des Schambeinknochens (retropubisch). Nach der Implantation liegt das Band dauerhaft im Inneren des Körpers und ist weder spür- oder sichtbar. Es verbindet sich mit dem körpereigenen Bindegewebe. Der Eingriff dauert im Durchschnitt 15-30 Minuten und wird unter kurzstationären Bedingungen durchgeführt. Es entstehen nur minimale Operationsnarben, die Genesungszeit ist sehr kurz und die Heilungsraten liegen bei bis zu 90%.
Für Patientinnen, die gleichzeitig an einer bestimmten Form der Blasensenkung (Traktionscystocele) sowie einer Belastungsinkontinenz leiden, stellt die Kolposuspension ein bewährtes Therapiekonzept zur gleichzeitigen Behandlung beider Beschwerdebilder dar. Bei diesem operativen Verfahren, welches sowohl abdominal (mittels sehr kleinem „Bikinischnitt“ von 6-8 cm Länge) als auch laparoskopisch (sog. „Schlüssellochchirurgie“, Endo-Burch) durchgeführt werden kann, wird der Blasenhalsbereich über die Scheidenfascie beiderseits mittels mehrerer freihängender Nähte angehoben und an der Rückenseite des Schambeins (den sog. „Cooper Ligamenten“) verankert. Das hierdurch entstandene Widerlager bewirkt, dass die Harnröhre bei einem intraabdominellen Druckanstieg durch z.B. Husten oder Niesen verschlossen bleibt. Ähnlich einer Hängematte erhält die Blase wieder eine stabile Unterlage. In seltenen Fällen kann es zu einer Blasenentleerungsstörung oder einer Drangsymptomatik kommen, die allerdings meist von kurzer Dauer ist bzw. gut behandelt werden kann.
Die paraurethrale Injektionstherapie ist eine minimal-invasive Therapieoption zur Behandlung der Belastungsinkontinenz. Hierbei werden unter Sicht gelartige Substanzen, sog. „Bulking Agents“ mit Hilfe einer Spezialnadel unter die Schleimhaut in den oberen Bereich der Harnröhre eingebracht. Diese „Polster“ führen zu einem besseren Verschluss des Harnröhrenschließmuskels und damit zu einer Minderung der Belastungsinkontinenz. Die Heilungsrate liegt zwar mit 50-70% unterhalb der einer spannungsfreien suburethralen Bandeinlage, eignet sich aber für Patienten, bei denen aus verschiedenen Gründen eine anderweitige chirurgische Therapie nicht in Frage kommt oder gewünscht ist. Auch bei noch bestehendem Kinderwunsch stellt diese Behandlung eine Option dar.
Bei chronischen Entzündungszuständen der Harnblase wie auch der interstitiellen Zystitis wird die empfindliche Blaseninnenwand durch einen Defekt der oberflächlichen Blasenschutzschicht (sog. Glykosaminoglykanschicht, kurz „GAG-Schicht“) vermehrt reizenden Urinbestandteilen ausgesetzt. Hierdurch kommt es erneut zu einer andauernden Entzündungsreaktion, die sich u.a. in häufigem, nicht unterdrückbarem Harndrang und Schmerzen bei der Blasenentleerung äußert. Verschiedene Substanzen wie z.B. Chondroitinsulfat und / oder Hyaluronsäure (natürliche Bestandteile der GAG-Schicht) können über einen Katheter in die Blase eingebracht werden und bilden einen Schutzfilm für die geschädigte Blasenwand. Dadurch können Schleimhautdefekte repariert werden und die Blasenwand regeneriert sich.
Nach einer anfänglichen wöchentlichen Instillation über meist vier Wochen können die Intervalle anschließend deutlich verlängert werden. Allerdings erstatten die Krankenkassen die Kosten für diese Therapie normalerweise nicht, so dass die Kosten der Behandlung meist von den Patientinnen selbst getragen werden müssen.
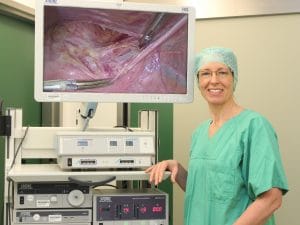 Bei der Sacropexie ist der zentrale Fixierungspunkt die Vorderseite des Kreuzbeins. Vorteile des Verfahrens sind neben der guten Verträglichkeit das natürliche Ergebnis und die extrem gute Langzeit-Stabilität. Dies macht es zu einer der bevorzugten OP-Methoden bei ausgeprägter Senkung jüngerer Frauen oder bei extremer Beckenbodenbelastung (schweres Heben im Beruf zum Beispiel).
Bei der Sacropexie ist der zentrale Fixierungspunkt die Vorderseite des Kreuzbeins. Vorteile des Verfahrens sind neben der guten Verträglichkeit das natürliche Ergebnis und die extrem gute Langzeit-Stabilität. Dies macht es zu einer der bevorzugten OP-Methoden bei ausgeprägter Senkung jüngerer Frauen oder bei extremer Beckenbodenbelastung (schweres Heben im Beruf zum Beispiel).
Bei der Sacropexie wird der Beckenboden mithilfe zweier schmaler Polypropylene-Netzstreifen angehoben, die mittels endoskopischer Nähte einerseits mit den vorfallenden Scheiden- und Gebärmutteranteilen und mit der Innenfläche des Kreuzbeins andererseits verbunden. Diese Verbindung wird entlang der inneren Beckenwand außerhalb des eigentlichen Bauchraums hergestellt und dort verborgen, auch wenn die Operation endoskopisch durch den Bauchraum hindurch ausgeführt wird.
Ob dabei das vorfallende Scheidenende nach einer früheren Gebärmutterentfernung (Kolposacropexie), der Gebärmutterhals (Cervicosacropexie) oder die Gebärmutter (Hysterosacropexie) angehoben wird, hängt von der individuellen Konstellation ab. Eine gleichzeitige Entfernung des oberen Gebärmutteranteils (eine sog. LASH) kann bei entsprechender Indikation zur Gebärmutterentfernung gleichzeitig erfolgen. Eine Gebärmuttersenkung alleine stellt heutzutage keinen Grund mehr zu deren Entfernung dar.
Eine Mitbeteiligung der vorderen und hinteren Scheidenwand in das Senkungsgeschehen als Cystocele und Rectocele ist häufig und wird bei der laparoskopischen Operation meist über denselben Zugangsweg mitkorrigiert. Ein Bauchschnitt ist für dieses Operationsverfahren üblicherweise nicht nötig. Dank des laparoskopischen Operationsverfahrens (Schlüssellochtechnik) ist die Rekonvaleszenz rasch und Verträglichkeit exzellent. Der stationäre Aufenthalt beträgt im Durchschnitt 3 Tage.
 Da bei der Gebärmuttersenkung weniger die Gebärmutter selbst sondern vielmehr die seitlichen Haltestrukturen ihre Funktion verloren haben, kann man heutzutage in einem Großteil der Senkungsfälle auf eine Entfernung der Gebärmutter verzichten. Bei den gebärmuttererhaltenden Verfahren unterscheidet man die vaginalen Verfahren (über die Scheide in Form einer sog. modifizierten sacrospinalen Hysterofixation bzw. einer vaginalen Netzrekonstruktion) von den endoskopisch-laparoskopischen bzw. abdominalen Verfahren (sog. Hysterokolposacropexie). Vorteile dieser Verfahren sind u.a. eine verkürzte OP-Zeit sowie geringere Wundflächen mit einer damit einhergehenden geringeren Komplikationsrate. Ein Bauchschnitt zur Beckenbodenrekonstruktion ist heutzutage extrem selten nötig. Üblich sind vaginale oder laparoskopische Zugangswege oder seltener eine Kombination der letzteren beiden Wege.
Da bei der Gebärmuttersenkung weniger die Gebärmutter selbst sondern vielmehr die seitlichen Haltestrukturen ihre Funktion verloren haben, kann man heutzutage in einem Großteil der Senkungsfälle auf eine Entfernung der Gebärmutter verzichten. Bei den gebärmuttererhaltenden Verfahren unterscheidet man die vaginalen Verfahren (über die Scheide in Form einer sog. modifizierten sacrospinalen Hysterofixation bzw. einer vaginalen Netzrekonstruktion) von den endoskopisch-laparoskopischen bzw. abdominalen Verfahren (sog. Hysterokolposacropexie). Vorteile dieser Verfahren sind u.a. eine verkürzte OP-Zeit sowie geringere Wundflächen mit einer damit einhergehenden geringeren Komplikationsrate. Ein Bauchschnitt zur Beckenbodenrekonstruktion ist heutzutage extrem selten nötig. Üblich sind vaginale oder laparoskopische Zugangswege oder seltener eine Kombination der letzteren beiden Wege.
Bei dem vaginalen Verfahren wird die Gebärmutter über zwei bis drei stabilisierende Nähte am sog. sacrospinalen Band („Ligamentum sacrospinale“, eine feste Bindegewebsstruktur im Becken zwischen dem Kreuzbein „Os sacrum“ und der Spitze des Sitzbeindorns „Spina ischiadica“) fest verankert. Ebenfalls kann die Gebärmutter bei der vaginalen Netzeinlage über eine beidseitige Fixierung am Ligamentum sacrospinale fixiert und somit erhalten werden.
Bei der sacrouterinen Ligamentfixation kann die Gebärmutter oder das Scheidenende mit Eigengewebe sehr schonend von vaginal angehoben und befestigt werden. Dieses ist insbesondere bei noch relativ jungen Frauen und nicht weit fortgeschrittener Gebärmuttersenkung vorteilhaft.
Bei vorrangiger Senkung der Gebärmutter allein oder in Kombination mit Senkungen der angrenzenden Scheidenwände (Cystocele oder Rectocele) steht mit der sog. „Hysterokolposacropexie“ ein weiteres gebärmuttererhaltendes Verfahren zur Therapie von Senkungszuständen zur Verfügung. Hierbei wird die Gebärmutter via Bauchspiegelung über 2 stabilisierende schmale Netzstreifen vom Bauchraum aus an der Vorderseite des Kreuzbeins („Os sacrum“) befestigt.
Eine Vielzahl von Senkungen im Bereich der Scheidenvorder- als auch Hinterwand kann über die Scheide mittels einer Eigengewebsrekonstruktion behoben werden. Durch Bindegewebsschwäche, schwere körperliche Belastung, Schwangerschaften und Geburten kann es im Laufe des Lebens zu einem Erschlaffen bzw. Auseinanderweichen der bindegewebigen Strukturen der Scheide kommen. Durch diesen sog. Fasziendefekt können sich Blase und / oder Mastdarm in die Scheide vorwölben, welches sich in Senkungsbeschwerden wie z.B. Fremdkörper- oder Druckgefühl, häufigem Harndrang als auch Blasen- und Darmentleerungsstörungen äußern kann. Bei der sog. Kolporrhaphia anterior („vordere Scheidenplastik bzw. -raffung“) wird über einen Schnitt in der Scheide das zu den Seiten auseinander gewichene Bindegewebe freigelegt und in der Mittellinie wieder vereinigt, wodurch es zu einer Unterpolsterung und damit Anhebung der Harnblase kommt. Ein gleichartiges Vorgehen kann im Bereich der hinteren Scheidenwand durchgeführt werden (sog. Kolporrhaphia posterior, „hintere Scheidenplastik“). Die vordere / hintere Scheidenplastik kann mit oder ohne Gebärmutterentfernung als auch mit bzw. ohne Fixierung der Gebärmutter / des Scheidenendes erfolgen, wovon in nicht unerheblichem Maße der langfristige Erfolg bzw. Stabilität der Methode getragen ist. Dabei wird die Scheide am Ende oder der Gebärmutterhals an seinen vorhandenen Bandstrukturen (Ligamentum sacro-uterinum) gefasst und unsichtbar in der Tiefe des Beckengewebes mit einem dort befindlichen sehr tragfähigen Sehnenband (Ligamentum sacrospinale) vernäht. Alternativ kann man die sacrouterinen Gebärmutterbänder selbst zur Anhebung und Fixierung verwenden (Operation nach Shull)
Die Scheide selbst behält bei der Operation eine natürliche Länge und Weite bzw. erhält diese zurück. Einer der vielen Vorteile der Eigengewebsrekonstruktion ist die hervorragende Verträglichkeit, besonders in Bezug auf die Blasen-, Darm- und Sexualfunktion.
Verschiedene Erkrankungen (z.B. Blutungsstörungen, Myome als auch eine Veränderung der Gebärmutterschleimhaut bis hin zu bösartigen Erkrankungen) können eine Entfernung der Gebärmutter sinnvoll bzw. notwendig machen, auch im Rahmen einer zusätzlichen Senkungsoperation. Hierzu stehen uns verschiedene Therapiemöglichkeiten zur Verfügung. Der Großteil der Operationen kann vaginal, d.h. über die Schiede oder aber rein minimal-invasiv mittels Bauchspiegelung (mit oder ohne Erhalt des Gebärmutterhalses, sog. LASH oder TLH) erfolgen. Nur noch in absolut seltenen Ausnahmefällen ist ein abdominales Vorgehen mittels Bauchschnitt notwendig. Kurze Liegezeiten, eine zügige Erholung und keine bzw. nur kleine sichtbare Narben sind nur einige Vorteile dieser Vorgehensweisen.
Bei ausgeprägten Senkungszuständen, sehr schwachem Eigengewebe oder Rezidiven kann auf eine vaginale netzgestützte Rekonstruktion des Beckenbodens zurückgegriffen werden. Hierbei wird ein bioverträgliches feines Kunststoffnetz zwischen Scheide und Blase bzw. Darm positioniert, welches als „Hängematte“ fungiert und sich durch das Einwachsen von Bindegewebe fest mit dem umliegenden Gewebe verankert. Durch die Verwendung verschiedener Netze kann die Therapie individuelle auf die entsprechende Senkung abgestimmt werden um das bestmögliche Langzeitergebnis zu erzielen.
Die Rezidivraten liegen bei dem netzgestützten Rekonstruktionen zwar unter denen der Eigengewebsrekonstruktion, jedoch kann es gelegentlich z.B. zu Erosionen oder aber auch Netzschrumpfungen kommen, so dass diese Verfahren vermehrt bei Rezidiven oder größeren kombinierten Beckenbodendefekten zur Anwendung kommt. Die Netze werden üblicherweise in einer sehr festen Bandstruktur des Beckenbodens, dem sacrospinalen Band, befestigt, wo eine stabile dauerhafte Fixierung zu erwarten ist. Sofern die Gebärmutter noch vorhanden ist, wird sie bei netzgestütztem Verfahren üblicherweise in die Beckenbodenrekonstruktion einbezogen und wieder in ihre ursprüngliche Position gebracht.
Gelegentlich kann es vorkommen, dass nach Operationen im kleinen Becken, nach einer Senkungs- oder Inkontinenzoperation Probleme in Form von Beckenschmerzen, Netzerosionen, Narbenbeschwerden in der Scheide oder eine erneute Senkung oder Inkontinenz (Rezidiv) auftritt. Da das jeweilige Beschwerdebild und Befundmuster so unterschiedlich sind wie die individuelle Vorgeschichte, wird das Vorgehen im Einzelfall abgestimmt. Es besteht im Zentrum eine langjährige Expertise in der konservativen und chirurgischen Behandlung solcher Beschwerden. Ziel einer jeden Behandlung ist die Wiederherstellung einer normalen Körperfunktion und Ästhetik gleichermaßen.
Bei Tumoren oder ausgedehnten Krebsvorstufen am äußeren Genitalbereich (Vulva-Dysplasie, VIN) kommt zur Erzielung eines funktionell und ästhetisch optimalen Ergebnisses oft eine lokale Lappenplastik zum Einsatz. Narbige Defekte lassen sich damit weitgehend vermeiden. Eine Lasertherapie kann manche Krebsvorstufen, Genitalwärzchen (Feigwarzen, Condylome) und Narbengewebe schonend entfernen.
Im Beckenbodenzentrum werden auch Enddarmleiden, Stuhlentleerungsstörungen und Stuhlinkontinenz in der Klinik für Chirurgie operativ therapiert.

Sandra Strickling
Annette Belker
Corinna Doedt
Anna Wissing
Elke Wiesmann
Telefon: 02541 89-11302
Fax: 02541 89-13539
E-Mail: beckenbodenzentrum@christophorus-kliniken.de
Sprechstunden Beckenbodenzentrum Coesfeld
Dienstag 8:00 – 14:30 Uhr
Mittwoch 8:00 – 15:30 Uhr
Donnerstag 11:30 – 14:30 Uhr
nach Vereinbarung unter 02541 89-11302
Sprechstunden Koloproktologie
Dienstag 9:00 – 11:00 Uhr
Donnerstag 9:00 – 11:00 Uhr
nach Vereinbarung unter 02541 89-12052
So erreichen Sie uns
Christophorus Kliniken
Klinik für Frauenheilkunde und Geburtshilfe
Südring 41, 48653 Coesfel

Sekretariat
Urologie Münster
Claudia Middeldorf
Telefon: 0251 83 -48344
Fax: 0251 83 – 49646
E-Mail: claudia.middeldorf@ukmuenster.de











Viele Frauen leiden still, reden nicht über vermeintliche Tabus wie Inkontinenz oder Verzicht auf Sexualität. Die Beschwerden reichen von vaginalem Fremdkörpergefühl, Schmerzen, Kohabitationsbeschwerden, wiederkehrenden Harnwegsinfektionen, Blasen- und Mastdarmentleerungsstörungen (Harn- oder Stuhlverhalt) bis zu Harn- und Stuhlinkontinenzbeschwerden oder genitalen Blutungen.
Jüngere Frauen sind nicht selten nach einer Geburt davon betroffen, bei Älteren kommen weitere Faktoren wie Östrogenmangel, Bindegewebsschwäche und Alltagsbelastungen hinzu. Dabei sind in Deutschland von Harninkontinenz 6-8 Mio. Menschen betroffen, Frauen 2-4 mal häufiger als Männer. Von einer Senkung sind etwa 10% aller Frauen im Laufe ihres Lebens betroffen.
In der Frauenklinik wird das gesamte Spektrum der Harninkontinenzabklärung und –therapie sowie alle konservativen und operativen Senkungstherapien angeboten.
Nach Beratung, Untersuchung und Diagnostik erstellen wir gemeinsam mit Ihnen ein individuelles Therapiekonzept. Der Ansatz ist im Bedarfsfall auch fachübergreifend oder sequenziell gestaltet. Auch Therapiekontrollen oder eine Nachbeobachtung sind im Verlauf möglich.
Besonderes Augenmerk liegt bei den operativen Eingriffen auf der minimalinvasiven Chirurgie. So werden auch größere Senkungseingriffe gewebeschonend laparoskopisch durchgeführt. Im Bereich der Urogynäkologie stehen alle klassischen vaginalen Verfahren, wie spannungsfreie suburethrale Schlingen (TVT- und transobturatorische Bänder), Botulinuminjektion bei überaktiver Blase und sacrale Neuromodulation (sog. Blasenschrittmacher-Implantation) zur Verfügung, um nur einige zu nennen.
Hier gelangen Sie zu den Seiten der Deutschen Kontinenzgesellschaft.
Sie finden dort die Ärztlichen Beratungsstellen.
Der erste und wichtigste Schritt zur Kontinenz: Aktiv Beratung und Hilfe suchen!
Lebensbedrohliche Notfälle
Tel. -Nr. 112
Für akute Erkrankungen oder Verletzungen, die eine rasche medizinische Versorgung benötigen, ist unsere zentrale Notaufnahme an 365 Tagen im Jahr, rund um die Uhr für Sie geöffnet.
Alle anderen akuten Erkrankungen: hausärtztliche Notfallnummer
Tel. -Nr. 116 117
Notfalldienst Kreis Coesfeld
Telefonzentrale Klinikstandort Coesfeld
Tel. -Nr. 02541 89-0
Südring 41, 48653 Coesfeld
Telefonzentrale Klinikstandort Dülmen
Tel. -Nr. 02594 92-00
Vollenstraße 10, 48249 Dülmen
Telefonzentrale Klinikstandort Nottuln
Tel. -Nr. 02502 220-0
Hagenstraße 35, 48301 Nottuln
| Station | Leitung | Telefon |
|---|---|---|
| DE/IMC | Leiter: Hans-Jürgen Konert, Teamleitung: Michael Hägele, Nadine Puhe | 02502 220-36071 |
| D1 | Leiter: Christian Schlüter, stellv. Leiter: Matthias Frankemölle | 02502 220-36171 |
| D2 | Leiterin: Isabell Marpert, stellv. Leiterin: Margret Hageböck | 02502 220-36150 |
| Endoskopie | Leiterin: Claudia Bresgen | |
| Tagesklinik | Leiterin: Monika Ruthmann | 02502 220-36013 |
| Station | Leitung | Telefon |
|---|---|---|
| A1 | Team: Irina Kraus | 02594 92-21139 |
| A2 | Team: Thomas Hülsmann | 02594 92-21238 |
| BE2 | Team: Gaby Saalmann | 02594 92-23052 |
| A3 | Leiterin: Celina-Marie Schniggendiller | 02594 92-47286 |
| A4 | Leiterin: Stephanie Kreider, stellv. Leiterin: Sandy Komorowski | 02594 92-21438 |
| DE1 | Leiterin: Maria Beine | 02594 92-23023 |
| DE2 | Leiterin: Sabina Berdys, stellv. Leiterin: Meike Willeczelek | 02594 92-21001 |
| D1 | Leiterin: Michaela Knüvener, stellv. Leiterin: Lena Althoff | 02594 92-21630 |
| AE und ZNA | Leiter: Stefan Pieper, Team: Claudia Kosmeier (AE), Sabine Yogurtcu (ZNA) | 02594 92-21017 |
| Endoskopie | Leiter: Günther Winkler | |
| Kard. Funktion | Leiterin: Evelyn Schumacher | |
Neurologie A1, A2, BE2 | Pfleg. Abteilungsleitung: Diana Wortmann |
| Station | Leitung | Telefon |
|---|---|---|
| A2 | Leiterin: Sandra Höing, Team: Lisa Elbers | 02541 89-11231 |
| A3 | Teamleiterin: Ellena Hüning | 02541 89-11331 |
| BE | Leiterin: Kerstin Kemna, Team: Johann Steggemann | 02541 89-11065 |
| B1 | Leiterin: Nicole Thier, Team: Elina Weghake, Rita Schultewolter | 02541 89-11165 |
| C2 | Leiterin: Simone Kerkeling, stellv. Leiter:in: Christine Volmer, Julian Reers | 02541 89-11295 |
| B2 | Leiterin: Bianca Nißler, stellv. Leiterin: Heidi Kerkeling | 02541 89-11265 |
| CE | Leiterin: Simone Kerkeling, Team: Julian Reers | 02541 89-11295 |
| C1 | Leiterin: Andrea Lienhard, stellv. Leiterin: Carola Langener | 02541 89-11195 |
| D1 | Leiter: Christoph Pototzki, Team: Isabell Jahnel, Melanie Richter | 02541 89-12191 |
| D4/Neugeborene | Leiterin: Rita Brinkert, Team: Marianne Urban, Corinna Müther | 02541 89-12244 |
| D2/2 | Leiterin: Katharina Leusing, Daniela Hölker | 02541 89-12244 |
| D3 | Leiter: Lukas Kösters, stellv. Leiterin: Myriam Oral | 02541 89-12322 |
| B3/B4 | Leiter: Malte Höing, Team: Andrea Lauterbach, Daniel Laukamp | 02541 89-12422 |
| Kinderambulanz | Team: Natalie Demes | 02541 89-11312 |
| Anästhesie | Leiter: Leo Schwabe, Team: Johannes Pieper | 02541 89-12101 |
| OP | Leitung: Christoph Böing-Messing, stellv. Leiterin: Lina Lörwink | |
| Ambulanzklinik | Team: Susanne Altenknecht | 02541 89-12193 |
| ZSVA | Team: Dirk Geertsma | 02541 89-12105 |
| Endoskopie | Team: Gisela Maas | 02541 89-12031 |
| Kard. Diagnostik | Leiterin: Evelyn Schumacher, Team: Michaela Daldrup | 02541 89-11106 |
| Chir. Ambulanz | Team: Martin Große Daldrup, Vertretung: Sven Nyssen | 02541 89-12010 |
| Lichtruf | Leiterin: Andrea Pechacek, Vertretung: Nancy Sommer | |
| Hauptnachtwachen | Team: Brigitte Sieverding |